Hipersensitīvs pneimonīts vairāk uzskatāms par sindromu, jo skar gan alveolas, gan bronhiolas, gan plaušu interstīciju. Tā ir imunoloģiski noteikta atbildreakcija uz dažādu organisku vai mazmolekulāru ķīmisku vielu (haptēnu) atkārtotu inhalāciju. Atkārtotas un ilgstošas saskares gadījumā var veidoties neatgriezenisks plaušu bojājums.
Pirmais klīniskais gadījums
Sūdzības un anamnēzes dati
Pacients, 32 gadus vecs, stacionārā ārstējies no 2013. gada 18. aprīļa līdz 2. maijam. Zināms, ka pacients saslimis martā, kad parādījies klepus, viegls elpas trūkums slodzes laikā, ķermeņa temperatūra paaugstinājusies līdz 38,4 °C. Pacients ambulatori lietojis antibiotikas un bronhodilatatorus. Tomēr pacientam pieaudzis elpas trūkums, saglabājusies subfebrila temperatūra. Progresējoša elpas trūkuma dēļ un arī ar sāpēm krūtīs pacients 18. aprīlī devies uz Alūksnes slimnīcu. Pēc izmeklējumiem - EKG (slēdziens: negatīvi T viļņi V1-V6, ne-Q izmaiņas kreisā kambara priekšējā sienā) un krūškurvja datortomogrāfijas (bez patoloģijas) - ar aizdomām par akūtu koronāru sindromu bez ST elevācijas kreisā kambara priekšējā sienā pacients 18. aprīlī stacionēts Paula Stradiņa Klīniskās universitātes slimnīcas 32. kardioloģijas nodaļas intensīvās terapijas palātā.
Dzīves anamnēze
Zināms, ka pacients, pēc profesijas galdnieks, 12 gadus strādājis šajā profesijā, taču pēdējos 2 gadus strādā lauksaimniecībā - fermā, kur ir saskare ar siena putekļiem, skābsienu. Pacients ir smēķētājs (3,7 paciņgadi). Alerģiskas reakcijas uz medikamentiem neesot bijušas. Operācijas noliedz. No medikamentiem regulāri lietojis preparātus sirdsdarbības frekvences mazināšanai, inhalatorus.
Objektīvais stāvoklis, iestājoties stacionārā
Vispārējais stāvoklis vidēji smags, apziņa skaidra, āda silta, mitra. Elpo 21 ×/min., auskultē vezikulāru elpošanu, trokšņi netiek izklausīti. SpO2 95%. Sirdsdarbība ritmiska, frekvence 83 ×/min., toņi skaidri, trokšņi netiek izklausīti, AT 123/70 mmHg. Vēders palpatori mīksts, nesāpīgs, peristaltika izklausāma. Perifēras tūskas nepalpē.
Laboratoriskie izmeklējumi
Asinsaina, koagulogramma, bioķīmija, miokarda bojājuma marķieri (troponīns I, CK-MB masa), kā arī BNP praktiski normas robežās.
EKG 18. aprīlī: sinusa ritms 82 ×/min., ir negatīvi T viļņi V1-V3 novadījumos.
EhoKG 18. aprīlī: slēdziens - sirds dobumi normāla lieluma. Kreisā kambara septālās, priekšējās sienas hipokinēzija. Viegli samazināta kreisā kambara izsviedes frakcija (IF-50%). Nav vērojama kreisā kambara diastoliska disfunkcija. AoV trīsviru. Trikuspidāla regurgitācija 0-I. Perikards norma.
Primārā klīniskā diagnoze
Koronārā sirds slimība? Akūts koronārs sindroms bez ST elevācijas? Miokardīts?
Ārstēšana
Pacients saņēmis enoksaparīnu, klopidogrelu, aspirīnu, atorvastatīnu, perindoprilu, pantoprazolu, ivabradīnu, bromazepāmu.
Slimības dinamika
EKG 19. aprīlī: sinusa ritms 76 ×/min., bet V1-V4 novadījumos T viļņi kļūst vairāk negatīvi.
19. aprīlī akūta koronarogrāfija, kur nozīmīgas stenozes nekonstatē.
Pacientam saglabājas sūdzības par elpas trūkumu ne tikai nelielas fiziskas slodzes laikā, bet arī miera stāvoklī. 19. aprīlī pacienta vispārējais stāvoklis vidēji smags, sirdsdarbības frekvence 96 ×/min., elpošanas frekvence 20 ×/min., auskultējot abpusēji plaušās bazāli krepitējoši trokšņi.
Atkārtoti tiek revidētas diagnozes: koronārā sirds slimība? Miokardīts? Alveolīts? Plaušu artērijas trombembolija?
Diagnozes precizēšanai DT angiogrāfija plaušām (skat. 1. attēlu): redz difūzas izmaiņas plaušās ar hipo- un hiperpneimatizētiem apvidiem, kas veido gan matstikla aizēnojumus, gan mozaīkas tipa ainu. Pastiprināts bronhovaskulārais zīmējums, sīkmezglainas retikulāras pārmaiņas difūzi plaušās. Secinājums: bronhiolīts, iespējams, alerģiska rakstura.
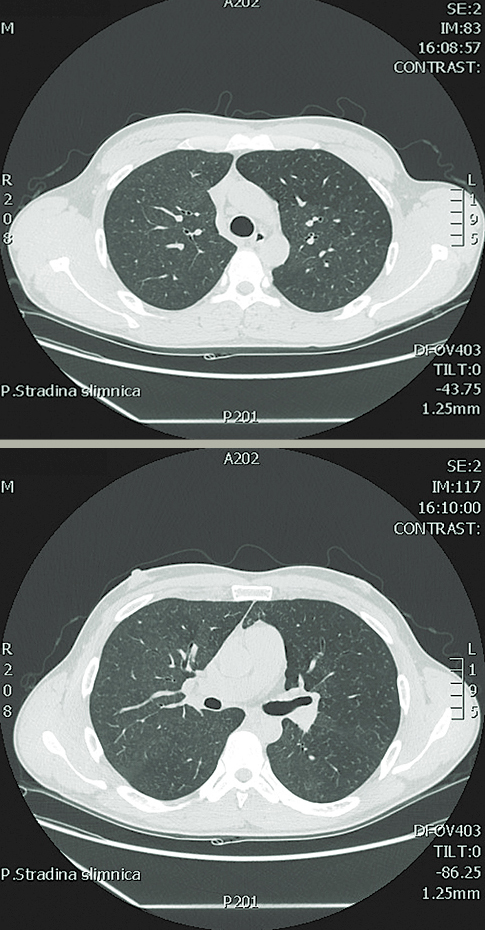

1. attēls
DT angiogrāfija plaušām ar difūzām izmaiņām plaušās ar hipo- un hiperpneimatizētiem apvidiem
Terapijā pievienots hidrokortizons (100 mg i/v.) Turpina terapiju ar ivabradīnu, bromazepāmu, pantoprazolu.
Pacientu konsultē pulmonologs, kura darba diagnozes ir bronhiolīts, hipersensitīvs pneimonīts.
Diagnozes precizēšanai tiek veikta fibrobronhoskopija. Redz viegla endobronhīta ainu. Bronhoskopijas laikā atsūktajā materiālā acidorezistentās baktērijas (ARB) skopiski netiek konstatētas, meticilīnrezistentais Staphylococcus aureus (MRSA) nav audzis. Bronhoalveolārās lavāžas (BAL) materiālā: agranulocīti 27%, neitrofilie granulocīti 41%, alveolārie makrofāgi 32%. CD4/CD8 indekss 1,9 (1,2-2,3).
Plaušu difūzijas kapacitāte. Izteikti samazināta gāzu difūzijas kapacitāte (DLCO - 49%).
Bronhodilatācijas tests. Vieglas pakāpes obstruktīva tipa neatgriezeniska ventilācijas funkcijas nepietiekamība.
Kontroles EKG: negatīvo T viļņu amplitūda ir mazinājusies.
26. aprīlī diagnozes precizēšanai video asistētā torakoskopija (VATS) ar kreisās puses S1-3 segmentu marginālu rezekciju. Materiāls nosūtīts histoloģiskai izmeklēšanai.
30. aprīlī pacients tālākai terapijai pārvests uz 14. nodaļu.
Terapijā saņēmis ceftiraksonu, metilprednizolonu 48 mg no rīta p/o, turpināts ivabradīns, pantoprazols, pretsāpju terapijā saņēmis trimeperidīnu.
Pacienta pašsajūta ievērojami uzlabojas, vispārējā apmierinošā stāvoklī viņš tiek izrakstīts no stacionāra. Terapijā rekomendēts turpināt metilprednizolonu, devu pakāpeniski mazinot līdz 32 mg/dienā. Par tālāku devas mazināšanu konsultēties ar pneimonologu. Rekomendēta krūškurvja DT dinamikā, ieteikts atmest smēķēšanu.
Klīniskā diagnoze
Subakūts hipersensitīvs pneimonīts suspecta. Ieildzis traheobronhīts. Vieglas pakāpes obstruktīva tipa nereversibla ventilācijas funkcijas mazspēja.
Patohistoloģiskās izmeklēšanas rezultāts
Plaušaudos izteiktu distelektātisku izmaiņu fonā konstatē mērenu intersticiālu limfocītu un plazmocītu infiltrāciju, kā arī vairākas vāji veidotas, nelielas granulomas interstīcijā un bronhiolu sieniņā ar bronhiolu sieniņas destrukciju un deformāciju. Nekrozi granulomās neatrod.
Jādomā par hipersensitīvu pneimonītu.
Lai veiktu kontroles izmeklējumus, pacients atkārtoti stacionēts jūnija sākumā.
Kontroles krūškurvja DT 4. jūnijā - patoloģiskas izmaiņas plaušās un videnē nekonstatē (skat. 2. attēlu).
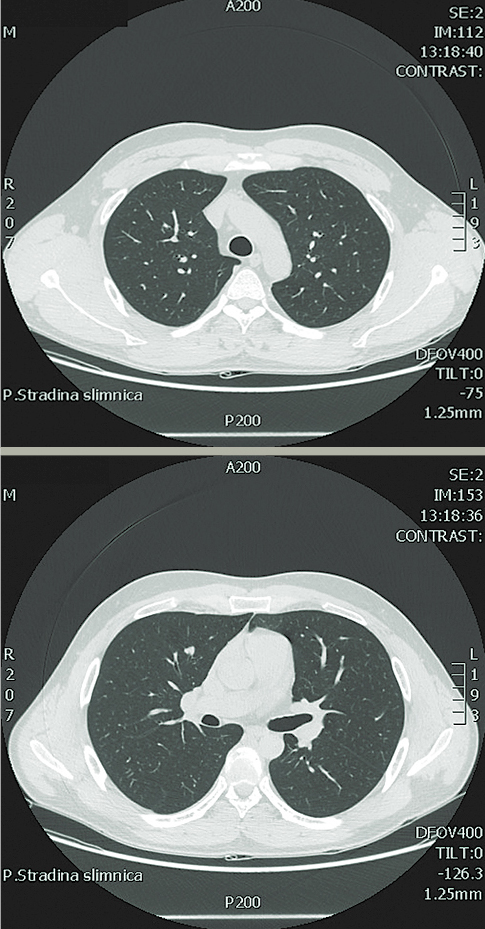

2. attēls
Krūškurvja DT dinamikā — patoloģiskas izmaiņas plaušās un videnē nekonstatē
Galīgā klīniskā diagnoze
Hipersensitīvs pneimonīts rekonvalescences fāzē. Pacients tiek izrakstīts ar rekomendācijām turpināt metilprednizolonu ar pakāpenisku devas redukciju; neatsākt smēķēšanu, turpmāk strādāt tīrā gaisā.
Otrais klīniskais gadījums
Sūdzības un anamnēzes dati
Paciente, 50 gadus veca, 14. nodaļā ārstējās no 2014. gada 23. jūnija līdz 3. jūlijam. Saslimusi pirms mēneša, kad sākotnēji bijusi febrila temperatūra, sauss klepus. Pēdējā nedēļā pirms stacionēšanas pievienojies elpas trūkums nelielas fiziskas slodzes laikā. Ambulatori veikta Rtg plaušām, kur akūtas izmaiņas nav konstatētas; 10 dienas lietojusi doksiciklīnu (100 mg 2 × dienā).
No blakusslimībām ilgstoši zināma arteriālā hipertensija. Pastāvīgi lieto antihipertensīvos medikamentus. Iepriekš alerģiskas reakcijas pēc medikamentu lietošanas nav bijušas. Nesmēķē. 13 gadus strādājusi šūšanas cehā.
Objektīvā atrade
Vispārējais stāvoklis vidēji grūts. Apziņa skaidra. Pārliecinoši palielinātus perifēros limfmezglus nepalpē. Perifēras tūskas nekonstatē. Sirdsdarbība ritmiska 100 ×/min., TA 150/80 mmHg. Elpo 18 ×/min., SpO2 93%, virs plaušu bazālajām daļām auskultē retus krepitējošus trokšņus ieelpā. Vēders palpējot mīksts, nesāpīgs. Aknu apakšējā mala palpatori līdz ar ribu loku.
Laboratoriskie izmeklējumi
Nepilna asinsaina 24. jūnijā - norma. Arteriālās asinis 23. jūnijā: pH 7,440 ↑, pCO2 29,3 mmHg ↓, pO2 91,5 mmHg.
Bioķīmija: nedaudz paaugstināts CRO (11,1 mg/l), AlAT (56 vienības/l), AsAT (64 vienības/l), glikoze (6,3 mmol/l), kreatinīns (104 mkmol/l), citi rādītāji normas robežās.
Plaušu Rtg - norma.
Plaušu DT - difūzas matstikla tipa pārmaiņas no plaušu augšlaukiem līdz plaušu bazālajām daļām. Aizdomas par pulmonītu (skat. 3. attēlu).
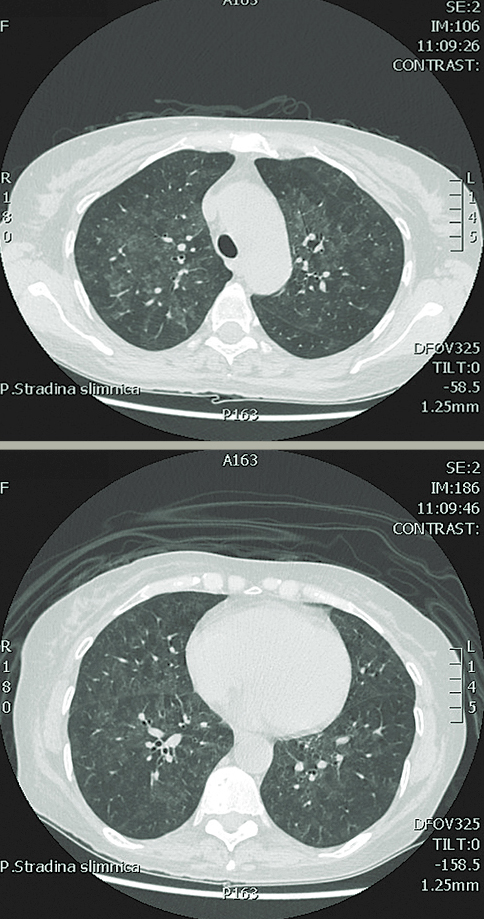

3. attēls
Plaušu DT — difūzas matstikla tipa pārmaiņas no plaušu augšlaukiem līdz plaušu bazālajām daļām
Bronhodilatācijas tests - vieglas pakāpes obstruktīva tipa nereversibla ventilācijas funkcijas mazspēja.
Fibrobronhoskopija - normāla endobronhiālā aina. Bronhu skalojumā agranulocīti 54%, neitrofilie granulocīti 5%, alveolārie makrofāgi 41%, Pneimocystis. Jirovecii - neg.
Papildu anamnēzes dati
Pacientei mājās mīt papagaiļi, kas ir viens no biežākajiem hipersensitīva pneimonīta iemesliem.
Stacionārā saņēmusi ceftriaksonu, metilprednizolonu, sākotnēji i/v, vēlāk p/o, antihipertensīvos medikamentus (perindoprilu, bisoprololu).
Klīniskā diagnoze
Hipersensitīvs pneimonīts. Primāra arteriāla hipertensija II.
Rekomendācijas turpmākajai ambulatorajai terapijai
Mājas bez putniem!!! Rūpīga dzīvokļa uzkopšana, lai mazinātu atkārtotas saskares iespēju ar papagaiļu antigēniem. Turpināt metilprednizolona lietošanu 32 mg p/o reizi dienā divas nedēļas, devu pakāpeniski mazināt un pēc 4 nedēļām atcelt. Turpināma antihipertensīvā terapija. Pēc mēneša kontroles plaušu DT, pēc tam pulmonologa konsultācija.
Slimības dinamika
Paciente pabeigusi 6 nedēļu terapijas kursu. Sākotnēji pie pulmonologa nav devusies. Trīs nedēļas pēc terapijas kursa, sūdzībām atjaunojoties, ambulatori dodas pie pulmonologa. Plaušu DT novēro slimības uzliesmojumu. Paciente apgalvo, ka putnu mājās vairs neesot.Paciente tiek stacionēta papildu izmeklēšanai (18.-19. septembris).
EhoKG 18. septembrī - slēdziens: sirds dobumi normāla lieluma. Saglabāta abu kambaru sistoliskā funkcija. AR 0-I pakāpe, MR 0-I pakāpe, TR 0-I pakāpe. Nav datu par pulmonālu hipertensiju.
Bronhodilatācijas tests 19. septembrī - slēdziens: vidēji smagas pakāpes obstruktīva tipa nereversibla ventilācijas funkcijas mazspēja.
BNP 18. septembrī - 83,1 pg/ml.
Anti HIV ½+Ag p24 - 0,08.
Bronhoskopija 19. septembrī - normāla endobronhiālā aina. Skalojums BAL, transbronhiāla plaušu biopsija (TBPB) no S8 dx. BAL - agranulocīti 3%, neitrofilie granulocīti 69%, alveolārie makrofāgi 28%. CD4/CD8 indekss 1,5.
Histoloģija: plaušaudu fragmenti ar plašu intersticiālu limfocītu un makrofāgu infiltrāciju (alveolu starpsienās), plazmocītu klātbūtni, fibrozes veidošanos un granulomatoza iekaisuma komponentu - nedaudzām vāji veidotām granulomām ar daudzkodolainu milzu šūnu bagātīgu klātbūtni, bez kazeozas nekrozes vai perifokālas koncentriskas fibrozes. Morfoloģiskā aina var atbilst hipersensitīvam pneimonītam. Atsākta metilprednizolona lietošana.
Klīniskā diagnoze
Subakūts hipersensitīvs pneimonīts.
Diskusija
Prof. V. Pīrāgs: Šķiet, pirmajā gadījumā tā arī palika neskaidrs, kāpēc pacientam bija kardiālas sūdzības. Vai viņam bija miokardīts? Vai tas ietilpa sindroma ietvaros? Pacients 2013. gadā pie mums ārstējās. Vai ir ziņas, kas notika pēc izrakstīšanās no stacionāra?
Dr. E. Mauliņš: Izmaiņas plaušās bija ļoti izteiktas. Tad viņš mainīja darbu, bet pēc tam mums informācijas par šo pacientu vairs nav.
Prof. A. Pētersons: Vai iespējams, ka pacientam ir hipersensitīvs pneimonīts, bet DT to nevar redzēt? Vai tā ir metodes problēma vai radiologu problēma?
Dr. Z. Kravale: Par DT attēliem. Mēs neesam redzējuši Alūksnes slimnīcā veiktās DT attēlus. Svarīga ir DT izšķirtspēja. Lai redzētu matstikla aizēnojumus, jābūt labam DT un radiologam rūpīgi jāizvērtē DT attēli.
Prof. D. Andersone: Abos gadījumos bija hipersensitīvs pneimonīts, kas ir viens no saistaudu sistēmas slimību simptomiem. Vai abos gadījumos bija noteiktas ANCA, ANA, divspirāļu DNA, jo sistēmiski bojājumi bija abos gadījumos?
Dr. Z. Kravale: Par pirmo pacientu es nevaru atbildēt, jo nezinu slimības vēsturi, bet otrajā gadījumā antivielas tika skrīnētas un ir negatīvas. Ir zināms, ka nereti intersticiālās plaušu slimības saistītas ar saistaudu sistēmas slimībām, tāpēc tiek veikts antivielu skrīnings.
Prof. V. Pīrāgs: Vai šiem pacientiem ir aprakstītas arī ārpusplaušu patoloģijas? Vai slimība ir sistēmiska?
Dr. Z. Kravale: Domāju, ka pirmā pacienta gadījumā kardiālās izmaiņas bija sekundāras izteiktā plaušu bojājuma dēļ, jo terapijas fonā EKG normalizējās un arī turpmāk nekādas norādes par sirds bojājumu netika iegūtas. Mēs diskutējām par kreisā kambara hipokinēziju, kas tika konstatēta sākumā. Mums nav zināms, vai šim pacientam veikta atkārtota EhoKG, tāpēc jautājums par sirds bojājumu jo-projām nav atbildēts. Koronarogrāfija tika veikta, jo pacients bija smēķētājs. Ja pacientam ir smags, ieildzis pneimonīts, tad sirds noteikti cieš sekundāri.
Prof. A. Pētersons: Man bija pacients, kam elpas trūkums bija tikai automobilī. Kad viņš nebrauca ar auto, elpas trūkuma un klepus nebija. Ja mašīnu nemaina reizi trijos gados, tad, iespējams, kondicionieris apaug ar sēnēm un baktērijām, tāpēc tas būtu jātīra, bet mums tam bieži nav laika.
Prof. U. Dumpis: Gribētu aktualizēt transbronhiālo biopsiju šajā situācijā. Jāatceras, ka hipersensitīvs pneimonīts nav alerģiska slimība, bet imunoloģisks process, kas saistīts ar celulārās imunitātes izmaiņām. Abiem pacientiem tika ordinēts ceftriaksons. Šķiet, ka terapija bija ilgstoša. Gribētu atgādināt, ka ceftriaksons ir īpaši plaša spektra antibiotika, tāpēc to vajag lietot tikai smagas slimības gadījumos.
Prof. V. Pīrāgs: Sēde bija interesanta, mēs apspriedām tēmu, kas nemaz tik bieži netiek akcentēta. Īpaši pirmajā gadījumā var redzēt, cik plaši izmeklēts pacients. Iespējams, ka pie konceptuālas diagnozes varēja tikt arī īsāk, ja tiešām iedomātos par šo patoloģiju. Atceroties savus agrīnos ārsta gadus (pirms 25 gadiem), viens no maniem pirmajiem pacientiem 10. nodaļā bija paciente ar hronisku plaušu slimību, kurai diagnoze bija neskaidra. Konsultants Dr. Magalifs izteica versiju par fermera plaušu. Toreiz es pirmo reizi dzirdēju par šādu diagnozi.
Hipersensitīvs pneimonīts jeb eksogēns alerģisks alveolīts
(Dr. Z. Kravale)
Hipersensitīvs pneimonīts tomēr nav uzskatāms par atopisku slimību, jo nav saistīts ar paaugstinātu IgE līmeni asinīs vai eozinofīliju. Pirmo reizi aprakstīts Islandē 1874. gadā. Izraisītāji - dažādas sēnītes, baktērijas. Piemēram, "fermera plaušu" izraisa virkne sēņu (Actinomycetes termofilas, M. faeni, T. vulgaris, Aspergillus spp.), kas dzīvo sapelējušā sienā, "vīna audzētāja plaušu" izraisa pelējuma sēnīte Botrytis cinerea, kas dzīvo uz sapelējušām vīnogām. Aprakstīta arī "saksofona plauša", kas uzņēmīgam indivīdam attīstās, atkārtoti spēlējot saksofonu, ja saksofona iemutī savairojusies Candida albicans; ir "putnu mīļotāju plauša", ko izraisa putnu izdalītie olbaltumi. Hipersensitīva pneimonīta prognoze vistu audzētāju vidū Eiropā, Amerikā un Meksikā ļoti atšķiras. Tas ir tāpēc, ka Eiropā un ASV cilvēkiem, kas strādā vistkopībā, saskare ar vistām un to antigēniem ir epizodiska, bet Meksikā ļoti daudz vistu dzīvo mājās. Ilgstoša antigēna ekspozīcija izraisa hroniskus, smagus plaušu bojājumus.
Epidemioloģija
Hipersensitīvs pneimonīts veido ~ 6,6% no visām intersticiālajām plaušu slimībām. Saslimstība dažādās populācijās ļoti atšķiras: Anglijā "fermera plaušas" izplatība ir 420-3000 gadījumu uz 100 000 fermeru, Francijā - 4370 gadījumu uz 100 000, Somijā 1400-1700 uz 100 000 fermeru. 0,5-5% fermeru un 8-30% baložu audzētāju slimo ar hipersensitīvu pneimonītu. Riskam pakļautā populācija, kā arī sezonalitāte atkarīga no hipersensitīvā pneimonīta veida. Piemēram, "fermera plaušu" biežāk diagnosticē jauniem vīriešiem, kas strādā fermā, agri pavasarī, kad lopu barošanai sāk izmantot sienu ar pelējumu. Biežāk hipersensitīvs pneimonīts tiek diagnosticēts 40-60 gadu vecumā; vīrieši/sievietes - 1,2 : 1.
Klasifikācija
Hipersensitīvu pneimonītu pēc klīniskās ainas, antigēna iedarbības ilguma, biežuma un intensitātes iedala akūtā, subakūtā un hroniskā formā.
Akūts hipersensitīvs pneimonīts
Attīstās pēc intensīvas antigēna iedarbības. Raksturīgs pēkšņs sākums (4-6 stundas pēc ekspozīcijas). Simptomi: slikta pašsajūta, drudzis, slikta dūša, smaguma sajūta krūtīs, klepus, elpas trūkums. Objektīvi - auskultē krepitāciju plaušu bazālajās daļās, ir izteikta hipoksēmija.
Laboratorisko testu nozīme ir ierobežota. Var konstatēt leikocitozi, ↑ EGĀ, ↑ CRO, ↑ RF, ↑ LDH, ↑ specifisko IgG līmenis asinīs. Specifisko IgG (precipitīnu) izmantojums klīniskajā praksē ir diskutējams, jo ir daudz gan viltus pozitīvu, gan viltus negatīvu rezultātu. Pat 50% fermeru asinīs var konstatēt specifiskos IgG, tomēr hipersensitīvs pneimonīts ir tikai nelielai fermeru daļai. Turklāt daļai pacientu ar hipersensitīvu pneimonītu asinīs precipitīni nav konstatējami. Pirmajās 48 stundās pēc ekspozīcijas BAL raksturīgs palielināts leikocītu skaits, vēlāk - limfocitoze (30-70%), tipiski - CD4/CD8 < 1. Hipersensitīvam pneimonītam raksturīga samazināta gāzu difūzijas spēja (DLco). Spirogrāfijā - restrikcija, retāk - jaukta tipa ventilācijas funkcijas mazspēja.
Radiololoģiskā diagnostika. Plaušu Rtg redz mikronodulāras, intersticiālas izmaiņas, galvenokārt plaušu vidus un lejas laukos, bet ~ 10% gadījumu plaušu Rtg ir bez patoloģiskas atrades. Plaušu DT - plašas matstikla tipa izmaiņas.
Histoloģija. Raksturīgas vāji formētas granulomas bez kazeozas nekrozes, daudzkodolainas milzu šūnas, peribronhiāla plazmocītu, tuklo šūnu, makrofāgu infiltrācija. 50% gadījumu ir norādes par bronhiolītu, obliterējošu bronhiolītu, organizējošu pneimoniju.
Subakūts hipersensitīvs pneimonīts
Attīstās pēc atkārtotas antigēna iedarbības. Simptomi: klepus, nogurums, anoreksija, svara zudums, tahipnoja. Objektīvi - auskultē difūzu krepitāciju, var būt neliela hipoksēmija. BAL - limfocitoze. Samazināts DLco. Spirogrāfijā - restrikcija vai jaukta tipa ventilācijas funkcijas mazspēja.
Radioloģiskā diagnostika. Plaušu Rtg - bez būtiskas patoloģiskas atrades vai ir konstatējami mikronodulāri un retikulāri aizēnojumi. Izmaiņas biežāk skar vidus un augšējos laukus. Plaušu DT vērojamas plašas mikronodulāras un matstikla tipa pārmaiņas; lokālas "gaisa slazda" un emfizēmas pazīmes; var būt arī nelielas fibrotiskas pārmaiņas.
Histoloģija. Raksturīgas labāk formētas granulomas bez kazeozas nekrozes, bronhiolīts bez organizējošas pneimonijas, intersticiāla fibroze.
Hronisks hipersensitīvs pneimonīts
Bieži anamnēzē neizdodas identificēt akūta hipersensitīva pneimonīta epizodes. Hroniska hipersensitīva pneimonīta gadījumā aizdusa sākas pakāpeniski; pacienti sūdzas par klepu, nogurumu, svara zudumu. Tālu progresējušas slimības gadījumā vēro pulksteņstikla nagus. Var konstatēt hipoksēmiju miera stāvoklī vai fiziskas slodzes laikā. Hronisku hipersensitīvu pneimonītu var būt sarežģīti diferencēt no idiopātiskas plaušu fibrozes (gan klīniski, gan radioloģiski, gan histoloģiski). BAL var saglabāties limfocitoze, tomēr iespējama arī neitrofīlija, eozinofīlija. Izteikti samazināts Dlco. Spirogrāfijā - smaga restrikcija, iespējama arī obstrukcija vai jaukta tipa elpošanas funkcijas mazspēja.
Radioloģiskā diagnostika. Radioloģiskās izmaiņas grūti diferencējamas no idiopātiskas plaušu fibrozes. Plaušu Rtg vēro pneimofibrozi ar norādēm par plaušu tilpuma samazināšanos, īpaši skarot plaušu augšlaukus. Plaušu DT vērojamas matstikla un mikronodulāras pārmaiņas, kā arī "bišu šūnas" un/vai emfizēma.
Histoloģija. Aina līdzīga kā idiopātiskas plaušu fibrozes gadījumā - parasta intersticiāla pneimonija (UIP), ko raksturo subpleirāla un centrilobulāra fibroze, izmainot normālu alveolu arhitektoniku; fibroblastu sakopojumi ar centrilobulāru fibrozi. Epiteloīdo šūnu granulomas atrod reti. Var konstatēt intersticiālas daudzkodolainās milzu šūnas.
Diagnostika
- Būtiskākais ir rūpīga pacienta anamnēzes ievākšana - par dzīvesvietu, mājdzīvniekiem, darbavietu, vaļaspriekiem utt., lai precīzāk noskaidrotu iespējamo antigēnu.
- Aerobioloģiska un mikrobioloģiska vides izmeklēšana - pacienta dzīvesvietā savākti potenciālie antigēni, kas tiek testēti uz pacienta asinīm.
- Specifisko IgG (precipitīnu) noteikšana.
- Re-ekspozīcijas inhalācijas tests.
- Objektīvā izmeklēšana.
- Plaušu Rtg, DT.
- Spirogrāfija, gāzu difūzijas tests.
- BAL.
- Transbronhiāla plaušu biopsija (īpaši akūta un subakūta hipersensitīva pneimonīta gadījumā), video asistēta torakoskopiska plaušu margināla rezekcija (hroniska hipersensitīva pneimonīta gadījumā, lai iegūtu lielāku materiālu).
Terapija
Svarīgākais ir izvairīties no slimību izraisošā antigēna!!! Tieši šai rekomendācijai ir lielākais sociālais, ekonomiskais un emocionālais slogs. Pacientiem, iespējams, jāšķiras no mājdzīvniekiem, jāmaina darbs, vaļasprieks vai dzīvesvieta. Izteikti simptomātiskiem pacientiem terapijā 2-4 nedēļas izmanto prednizolonu vai tā ekvivalentu 0,5-1 mg/kg (maksimālā dienas deva 60 mg) ar devas samazināšanu un atcelšanu 4-8 nedēļās.
Ja izdodas izvairīties no slimību izraisošā antigēna, akūta un subakūta hipersensitīva pneimonīta gadījumā prognoze ir laba. Interesanti, ka "fermera plaušas" gadījumā pēc akūtas slimības epizodes un pat pēc atgriešanās darbā fermā nereti simptomi neatjaunojas un slimības progresija nenotiek, kamēr "putnu mīļotāju slimībai" raksturīga subakūta gaita, slimības progresija un ievērojami sliktāka prognoze, kas saistīta ar persistējošiem putnu antigēniem pacientu mājās (pat ilgāk par 18 mēnešiem), lai gan māju rūpīgi un atkārtoti uzkopj. Prognoze hroniska hipersensitīva pneimonīta gadījumā līdzīgi idiopātiskai plaušu fibrozei ir slikta.