Stabila stenokardija ir bieža slimība, no kuras cieš 10-15% sieviešu un 10-20% vīriešu vecumā no 65 līdz 74 gadiem, proti, apmēram 20 000-40 000 pacientu no miljona iedzīvotāju lielākajā daļā Eiropas valstu. Tā kā ģimenes ārsta praksē var būt daudz pacientu ar stenokardiju, sniedzam ieskatu jaunākajos pētījumos par stenokardijas ārstēšanu un pārvaldību.
Stenokardija: ilgstošs nemiers, depresija, vājas fiziskās spējas un slikta dzīves kvalitāte
AVOTS: Jespersen L, Abildstrøm, Hvelplund A, Prescott E. Persistent angina: highly prevalent and associated with long-term anxiety, depression, low physical functioning, and quality of life in stable angina pectoris. Clinical Research in Cardiology, August 2013, Volume 102, Issue 8: 571-581.
Pētījuma mērķis bija novērtēt pastāvīgu stabilu slodzes stenokardiju bez obstruktīvas koronāro artēriju slimības (KAS) salīdzinājumā ar obstruktīvu KAS un ar to saistītu ilgtermiņa nemieru, depresiju, dzīves kvalitāti un fiziskām funkcijām.
Tika aptaujāti 357 pacienti (191 vīrietis un 166 sievietes, atbildētības biežums 83%) ar iepriekš nebijušu kardiovaskulāru slimību, kuriem aizdomu dēļ par stabilu stenokardiju 2008.-2009. gadā pirmo reizi veica koronāro angiogrāfiju. Ilgtermiņa pastāvīga stenokardija (simptomi vismaz reizi mēnesī) tika novēroti 64% pacientu ar difūzu ne‑obstruktīvu KAS (stenoze 1-49%), 49% pacientu bija normālas koronārās artērijas (stenoze 0%), bet 41% bija obstruktīva KAS (stenoze ≥ 50%) (p = 0,01). Depresiju un nemieru biežāk novēroja pacientiem ar pastāvīgu stenokardiju: 24% pret 7% (p < 0,001). No daudzfaktoru regresijas modeļiem secināms, ka pastāvīga stenokardija saistīta ar depresiju (OR = 4,3; 95% TI [1,9-9,6]; p < 0,001), nemieru (OR = 2,9; 95% TI [1,6-5,1]; p < 0,001), smaga pastāvīga stenokardija ietekmē fizisko funkcionēšanu (p < 0,001) un dzīves kvalitāti (p < 0,001). Šie rezultāti nav atkarīgi no vecuma, dzimuma vai KAS pakāpes.
Pētnieki secināja, ka pastāvīga stenokardija biežāk ir pacientiem ar difūzu ne-obstruktīvu KAS vai normālām koronārām artērijām, nevis pacientiem ar obstruktīvu KAS. Pastāvīgas stenokardijas simptomi atbilstīgi KAS pakāpei saistīti ar ilgstošu nemieru, depresiju, izmainītām fiziskajām funkcijām un dzīves kvalitāti.
Komentē Dr. I. Jasinkeviča:
"Sakarība starp stenokardiju un depresiju ir ļoti skaidra: jo biežākas sāpes sirds rajonā un diskomforts, jo sliktāka dzīves kvalitāte, vājākas fiziskās spējas un biežākas depresijas. Arī praksē var redzēt, ka atvieglojums bieži vien parādās pēc antidepresantu pievienošanas pamata terapijas līdzekļiem."
Ranolazīns pacientiem ar 2. tipa cukura diabētu un hronisku stabilu stenokardiju
AVOTS: Kosiborod M, Arnold SV, Spertus JA, et al. Evaluation of Ranolazine in Patients With Type 2 Diabetes Mellitus and Chronic Stable AnginaResults From the TERISA Randomized Clinical Trial (Type 2 Diabetes Evaluation of Ranolazine in Subjects With Chronic Stable Angina). J Am Coll Cardiol, 2013; 61(20): 2038-2045.
Plašāku KAS biežāk novēro cukura diabēta pacientiem nekā tiem, kam nav cukura diabēta, viņiem ir arī lielāks stenokardijas slogs. Ranolazīns ir ne tikai efektīvs līdzeklis stenokardijas ārstēšanai, bet arī uzlabo glikozes kontroli, nodrošina lielāku ieguvumu nozīmīga riska grupām. Nejaušināta iedalījuma pētījumā centās noskaidrot pretstenozes medikamenta ranolazīna ieguvumus pacientiem ar cukura diabētu un stabilu stenokardiju.
Pētījuma mērķis bija novērtēt ranolazīna efektivitāti, salīdzinot ar placebo, samazinot iknedēļas stenokardijas lēkmju biežumu, un zemmēles nitroglicerīna lietošanu pacientiem ar 2. tipa cukura diabētu, koronāro artēriju slimību (KAS) un hronisku stabilu stenokardiju, kas saglabājas, lietojot ne vairāk par diviem medikamentiem pret stenokardiju.
TERISA (Type 2 Diabetes Evaluation of Ranolazine in Subjects With Chronic Stable Angina) bija starptautisks nejaušināta iedalījuma, dubultakls pētījums par ranolazīnu salīdzinājumā ar placebo pacientiem ar cukura diabētu, KAS un stabilu stenokardiju, kuri ārstējas ar 1 vai 2 medikamentiem pret stenokardiju. Pēc nepārredzama placebo pētījuma, kas ilga 4 nedēļas, pacienti uz 8 nedēļām nejaušināti tika iedalīti divās grupās: vieni lietoja ranolazīnu (mērķa deva 1000 mg), otri - placebo. Stenokardijas epizodes un nitroglicerīna lietošana tika uzskaitītas katru dienu un ierakstītas elektroniskā dienasgrāmatā. Primārais iznākums 6 nedēļu pētījumā bija vidējais stenokardijas epizožu skaits nedēļā.
Pētījumā no 104 centriem 14 valstīs nejaušināti tika atlasīti 949 pacienti (vidējais vecums 64 gadi, 61% vīriešu, vidējais cukura diabēta ilgums 7,5 gadi, vidējais sākotnējais HbA1c 7,3%). Elektroniskās dienasgrāmatas dati aptvēra 98% pacientu abās grupās. Iknedēļas stenokardijas biežums statistiski ticami mazāks bija ranolazīna grupā, salīdzinot ar placebo (3,8 epizodes (95% TI [3,6-4,1]) ranolazīna grupā pret 4,3 epizodēm (95% TI [4,0-4,5]) placebo grupā, p = 0,008). Zemmēles nitroglicerīna lietošanu retāk novēroja ranolazīna grupā nekā placebo grupā (1,7 devas (95% TI [1,6-1,9]) pret 2,1 devu (95% TI [1,9-2,3]), p = 0,003). Nopietnu blakusparādību ziņā statistiskas atšķirības starp grupām netika konstatētas. Pētnieki secināja, ka pacientiem ar cukura diabētu un hronisku stenokardiju, lai gan tiek lietoti 2 medikamenti, ranolazīns samazina stenokardijas lēkmju biežumu un zemmēles nitroglicerīna lietošanu un ka ranolazīna panesība ir laba.
Komentē Dr. I. Jasinkeviča:
"Latvijā tas ir jauns preparāts. Tas izmantojams gan stenokardijas lēkmju profilaksei, gan išēmiskas ģenēzes aritmiju mazināšanai. Praksē daži pacienti lieto šo medikamentu, varētu teikt, ka rezultāti ir labi, taču preparāts ir dārgs un pagaidām nav kompensējamo medikamentu sarakstā, tieši tas kavē biežāku tā izmantošanu klīniskajā praksē. Pēc dažiem gadiem noteikti būs vairāk iespaidu par šo medikamentu."
Perkutāna koronāra intervence salīdzinājumā ar farmakoterapiju
AVOTS: Thomas S, Gokhale R, Boden WE, Devereaux PJ. A Meta-analysis of Randomized Controlled Trials Comparing Percutaneous Coronary Intervention With Medical Therapy in Stable Angina Pectoris. Canadian Journal of Cardiology, April 2013; Volume 29, Issue 4: 472-482.
Aizvien turpinās diskusijas par perkutānas koronāras intervences (PKI) efektivitāti salīdzinājumā ar medikamentozas terapijas iedarbīgumu pacientiem ar stabilu stenokardiju. Sistemātiskā nejaušināta iedalījuma kontrolētu pētījumu apskatā PKI efektivitāti salīdzināja ar medikamentozas terapijas efektivitāti pacientiem ar stabilu stenokardiju, analizējot šādus individuālos iznākumus: visu cēloņu mirstība, kardiovaskulārā mirstība, miokarda infarkts un stenokardijas simptomu mazināšanās. Tika atlasīti visi pētījumi līdz 2011. gadam, bija divi neatkarīgi pētnieki, kas pārskatīja atlasītos pētījumus un lēma par to iekļaušanu meta-analīzē. Visiem izvirzītajiem kritērijiem atbilda 10 perspektīvi nejaušināta iedalījuma kontrolēti pētījumi, meta-analīzē tika analizēta informācija par 6752 pacientiem. Starp PKI un medikamentozo terapiju neatklāja statistiski ticamu atšķirību attiecībā uz visu cēloņu mirstību (663 notikumi; RR = 0,97; 95% TI [0,84-1,12]), kardiovaskulāro mirstību (214 notikumi; RR = 0,91; 95% TI [0,70-1,17]), miokarda infarktu (472 notikumi; RR = 1,09; 95% TI [0,92-1,29]) vai stenokardijas simptomu mazināšanu novērošanas beigās (2016 notikumi; RR = 1,10; 95% TI [0,97-1,26]).
PKI nav saistāma ar visu cēloņu mirstības vai kardiovaskulārās mirstības, miokarda infarkta vai stenokardijas simptomu mazināšanos. Ņemot vērā izmaksas un trūkstošos klīniskos pierādījumus, pētnieki secina, ka jāturpina stabilas stenokardijas ārstēšana ar medikamentiem.
Komentē Dr. I. Jasinkeviča:
"Jautājums par perkutāno intervenci un terapiju ar medikamentiem pētīts un salīdzināts daudz. Augsta riska līmeņa pacientiem noteikti izvēlas perkutāno intervenci, jo tā būtiski uzlabo dzīves kvalitāti. Pacientiem ar zemāka līmeņa risku vienmēr rūpīgi izsver, vai pietiek ar medikamentozu terapiju vai tomēr nepieciešama perkutāna iejaukšanās. Dati dažādos pētījumos ir atšķirīgi: gan rezultāti ir dažādi, gan atšķiras pacientu grupas."
Stabila stenokardija: vadlīnijas un slimības pārvaldība
AVOTS: Shah A, Fox K. Stable angina: current guidelines and advances in management. Drug review, 2013.
Pacientiem, kam ir stabila stenokardija, nefatālu miokarda infarktu un mirstības biežums koronārās sirds slimības dēļ divos gados ir attiecīgi 14,3% un 5,5% vīriešiem un 6,2% un 3,8% sievietēm. Tomēr prognoze pacientiem ar stabilu stenokardiju var ļoti atšķirties un izriet no klīniskiem, funkcionāliem un anatomiskiem faktoriem.
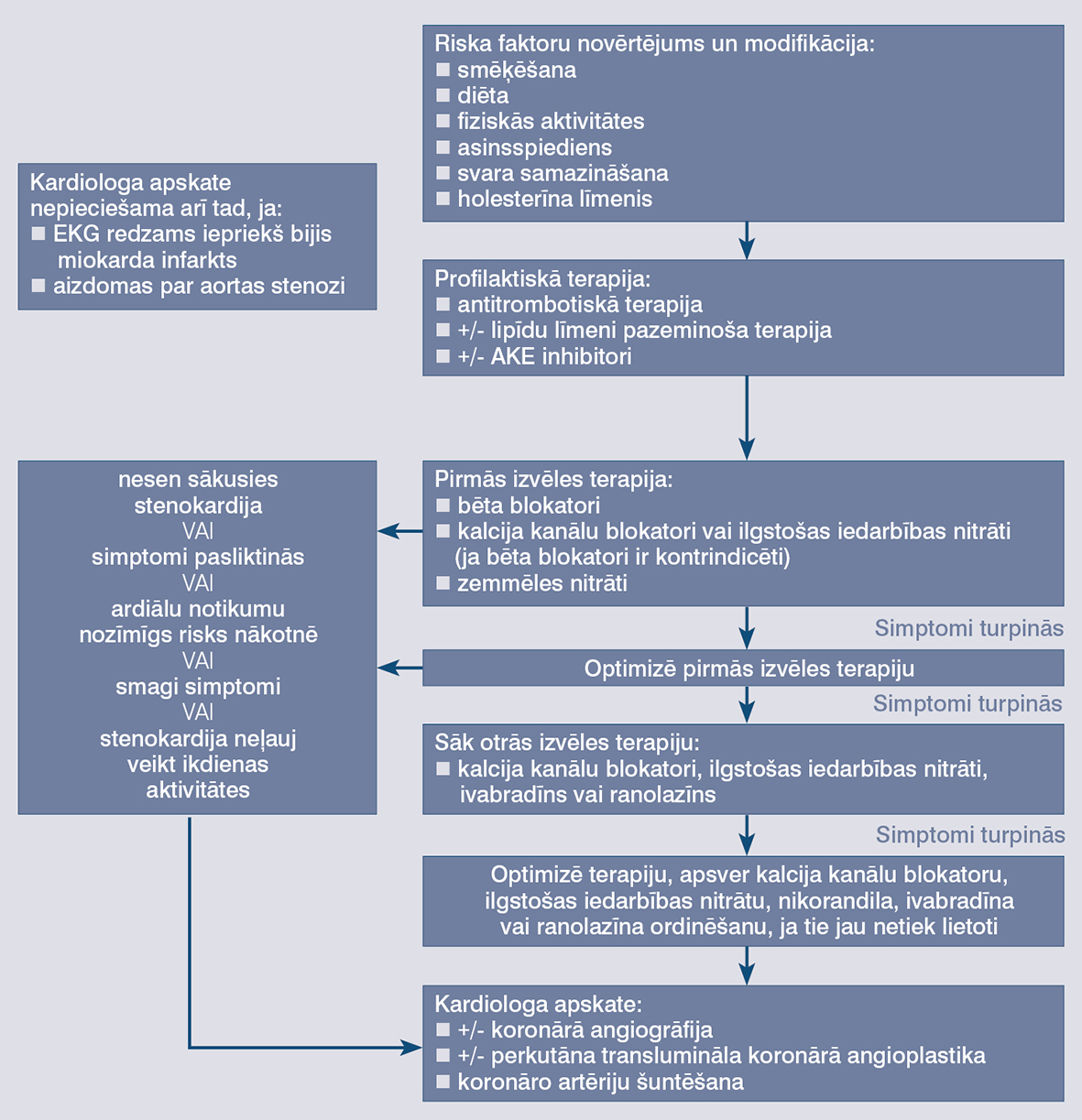

Attēls
Stabilas stenokardijas pārvaldība
Stabilas stenokardijas diagnostika
Tipiskās situācijās stenokardiju raksturo diskomforts aiz krūšu kaula un sāpes mazinās atpūtas laikā. Pēdējās NICE vadlīnijās visiem pacientiem ar aizdomām par stenokardiju bez EKG ieteikti vēl divi izmeklējumi: anatomiskā izmeklēšana, lai novērtētu artēriju sašaurinājumu, un funkcionālā izvērtēšana, lai novērtētu miokarda išēmijas pakāpi. Tālākā izmeklēšana atkarīga no koronāro artēriju slimības iespējamības pēc vecuma, dzimuma, simptomiem un riska faktoriem; iegūto rezultātu interpretē kā zema (< 10%), vidēja (10-90%) un augsta (> 90%) līmeņa.
NICE vadlīnijās invazīva angiogrāfija rekomendēta pacientiem, kam ir vidēji augsta līmeņa (61-90%) risks, un neinvazīvu funkcionālu pārbaudi (nukleāro miokarda perfūzijas izmeklējumu, stresa ehokardiogrāfiju vai stresa sirds magnētisko rezonansi) pacientiem ar vidēja līmeņa (30-60%) risku. Jaunums vadlīnijās ir ieteikums veikt izmeklējumus arī pacientiem ar vidēji zema līmeņa (10-29%) risku.
Pārvaldība
Stabilas stenokardijas pārvaldība nav pierādīta nejaušināta iedalījuma kontrolētos pētījumos, kā tas ir akūta koronārā sindroma gadījumā. Stabilas stenokardijas ārstēšanas iedalījums: farmakoterapija, ne-farmakoterapija un dzīvesveida izmaiņas. Šajās vadlīnijās uzsvērta farmakoloģiskā ārstēšana. Stabilas stenokardijas ārstēšanā ļoti būtiska nozīme ir dzīvesveidam, bet šajās vadlīnijās tas nav galvenais.
Sekundārā profilakse
Antitrombotiskā terapija
Aspirīns primāri iedarbojas uz ciklooksigenāzes inhibēšanu; pētījumos pierādīts, ka pacientiem ar koronāro slimību gan primārajā, gan sekundārajā profilaksē tā lietošana samazina vaskulāru notikumu risku (nefatāli miokarda infarkti, nefatāli insulti un vaskulāra nāve).
Aspirīna deva sekundārajā profilaksē ir diskutējama. CURRENT-OASIS 7 (The Clopidogrel Optimal Loading Dose Usage to Reduce Recurrent Events/Optimal Antiplatelet Strategy for Interventions) pētījumā nepierādīja lielas devas aspirīna (300-325 mg dienā) klīnisko efektivitāti salīdzinājumā ar mazas devas aspirīnu (75-100 mg). Mazas devas aspirīna grupā novēroja retākus kuņģa zarnu trakta asiņošanas gadījumus. Pašreizējās ESC un NICE vadlīnijās pacientiem ar stabilu stenokardiju rekomendēts lietot mazas devas aspirīnu.
Klopidogrelu (75 mg dienā) iesaka lietot pacientiem, kam ir aspirīna nepanesība, tomēr trūkst pārliecinošu pierādījumu par klopidogrela un aspirīna kombināciju pacientiem ar stabilu stenokardiju.
Terapija lipīdu līmeņa pazemināšanai
Ieguvumi no terapijas ar statīniem ir nepārprotami: zema blīvuma holesterīna līmeņa pazeminājums par katru 1 mmol ikgadējo vaskulāro notikumu biežumu samazina par 20%.
Statīniem parasti ir laba panesība, bet bieži tiek ziņots par mialģiju (tomēr klīniskos pētījumos nav pierādīts, ka statīni statistiski ticami palielina mialģijas risku, salīdzinot ar placebo). Statīni piesardzīgi jālieto pacientiem ar hronisku aknu slimību un tiem, kam ir atkarība no alkohola. Aknu funkcija jāuzrauga pirms statīnu lietošanas sākšanas un trīs mēnešus pēc terapijas sākuma. Pēc tam aknu funkcija jānovērtē divas reizes gadā.
AKE inhibitori
AKE inhibitori bloķē angiotensīna II produkciju. Ieguvumi no AKE inhibitoru lietošanas labi aprakstīti pacientiem ar miokarda infarktu vai kreisā kambara disfunkciju, bet to nozīme stabilas stenokardijas gadījumos ir mazāk skaidra. Divos pētījumos pierādīts, ka AKE inhibitori statistiski ticami mazina mirstību un atkārtotus miokarda infarktus pacientiem ar vaskulāru slimību, taču nesenā PEACE (Prevention of Events with Angiotensin Converting Enzyme Inhibition) pētījumā pierādīts, ka papildu ieguvumu no AKE inhibitoru lietošanas nav. Pašreizējās vadlīnijās AKE inhibitoru lietošana rekomendēta pacientiem ar stabilu stenokardiju un tādām blakus slimībām kā cukura diabēts, hipertensija un vārstuļu disfunkcija (I A pierādījumu klase).
Stenokardijas epizodes ārstēšana
Bēta blokatori
Bēta blokatori palēnina sirds ritmu un tādējādi samazina skābekļa patēriņu, kā arī pagarina diastolisko laiku un tādējādi palielina koronāro perfūziju un skābekļa piegādi miokardam. Stabilas stenokardijas gadījumos bēta blokatori rekomendēti kā pirmās izvēles terapija simptomu kontrolei, bet nav pierādījumu, ka tie samazina kardiovaskulāras nāves vai miokarda infarktu biežumu. Absolūtas kontrindikācijas bēta blokatoru lietošanai ir smaga bradikardija līdz ar augstas pakāpes atrioventrikulāro bloku, nekontrolēta sirds mazspēja un atgriezeniska elpceļu slimība. Relatīva kontrindikācija ir perifēro asinsvadu slimība.
Kalcija kanālu blokatori
Kalcija kanālu blokatorus var iedalīt divās grupās: ar perifēru iedarbību (dihidropiridīni) un centrālu iedarbību (verapamils un diltiazēms). Kalcija kanālu blokatori samazina kalcija ieplūšanu šūnā, mazinot miokarda kontraktilitāti un palēninot sirds ritmu, kā arī miokarda un asinsvadu gludo muskulatūru, veicinot sirds un perifēro asinsvadu paplašināšanos. Ilgstošas darbības dihidropiridīns samazina nepieciešamību pēc revaskularizācijas, bet neietekmē mirstību pacientiem ar stabilu koronāro slimību. Verapamils un diltiazēms rekomendēti kā pirmās izvēles terapijas līdzekļi pacientiem, kam bēta blokāde nav iespējama, vai dažkārt pacientiem ar stenokardiju koronāro artēriju spazmu dēļ.
Nitrāti
Nitrāti ir endotēlija neatkarīgi vazodilatatori, kas samazina sirds pirmsslodzi un pēcslodzi, tādā veidā mazinot miokarda vajadzību pēc skābekļa un uzlabojot asins plūsmu miokardā. Nitrāti zem mēles un mutes dobumā ātri mazina stenokardijas simptomus, un tiem jābūt pa rokai visiem pacientiem. Tie nemazina ne mirstību, ne miokarda infarkta risku. Nav stingru pierādījumu par ilgstošas darbības nitrātu lietošanu stenokardijas profilaksē. Tie jāordinē kā pirmās izvēles terapija pacientiem, kam kontrindicēta bēta blokatoru un kalcija kanālu blokatoru lietošana, vai arī kā otrās izvēles terapija, ja simptomi saglabājas pat pēc optimālas pirmās izvēles terapijas. Viena no galvenajām ilgstošas iedarbības nitrātu negatīvajām pusēm ir iespējamā tolerances attīstība. To var novērst, ja katru dienu ievēro 6-8 stundu periodu bez nitrātu lietošanas.
Kālija kanālu aktivatori
Nikorandīls veicina arteriolu un vēnu dilatāciju, tāpēc mazinās uzpilde un uzlabojas miokarda apgāde ar skābekli. Šobrīd šis medikaments rekomendēts kā trešās izvēles terapija un duālā terapija kalcija kanālu blokatoru nepanesības gadījumā.
Ivabradīns
Ivabradīns ir selektīvs If kanāla blokators, kas palēnina sirds ritmu, samazinot nepieciešamību pēc skābekļa bez iedarbības uz sirds muskuļu saraušanos vai asinsspiedienu. Ivabradīna pretstenokardijas īpašības pārbaudītas vairākos nejaušināta iedalījuma kontrolētos pētījumos. Eiropas Medicīnas aģentūra ivabradīna lietošanu apstiprinājusi hroniskas stabilas stenokardijas pacientiem, kuri nepanes vai kuriem nesasniedz rezultātu, lietojot bēta blokatorus, un kuriem sirds ritms pārsniedz 60 sitienus minūtē (sinusa ritmā). Ivabradīns ir tikpat efektīvs kā atenolols vai amlodipīns pacientiem ar stabilu stenokardiju; ivabradīnu 7,5 mg divas reizes dienā pievienojot atenolola terapijai, ieguva labāku sirds ritma kontroli un stenokardijas simptomu mazināšanos. Pētījumā BEAUTIFUL (Morbidity-Mortality Evaluation of the If Inhibitor Ivabradine in Patients With Coronary Artery Disease and Left Ventricular Dysfunction) par 1507 pacientiem secināja, ka ivabradīns mazina primāros negatīvos slimības iznākumus, piemēram, mirstību no sirds un asinsvadu sistēmas slimībām, stacionēšanu ar miokarda infarktu un sirds mazspēju. Šis efekts bija pārliecinošāks pacientiem ar sirds ritmu ≥ 70 sitieniem minūtē. Ivabradīns ir efektīvs pretstenokardijas līdzeklis, kas lietojams monoterapijā vai kombinācijā ar bēta blokatoriem.
Ranolazīns
Ranolazīns ir vēl viens medikaments, ko lieto hroniskas stabilas stenokardijas ārstēšanā. Tas pierādīts divos nejaušināta iedalījuma kontrolētos pētījumos. Salīdzinot viens pret vienu ar placebo, gan 750 mg, gan 1 g ranolazīna divas reizes dienā samazina stenokardijas lēkmju biežumu nedēļā (2,1 un 2,5 pret 3,3). Ranolazīns pacientiem ar hronisku koronāro sirds slimību mazina stenokardijas lēkmes un laiku līdz išēmiskām EKG pārmaiņām. Ranolazīns indicēts kā papildlīdzeklis pacientiem ar stabilu stenokardiju, ko nevar adekvāti kontrolēt ar pirmās rindas līdzekļiem, vai ja pacients nepanes šos pretstenozes preparātus. Ranolazīns paver arī papildu iespējas koronāro asinsvadu dilatācijai, galvenokārt mazinot vazokonstrikciju, ko nosaka miokarda sieniņas spriedze. Ranolazīns var pārtraukt burvju loku, kurā miokarda išēmija veicina išēmijas palielināšanos. Kā zināms, pieaugot išēmijas pakāpei, palielinās stenokardijas lēkmju skaits, MI iespējamība un nāves risks.
Revaskularizācija
Perkutāna koronāra iejaukšanās
Viens no neskaidrajiem jautājumiem, ārstējot pacientu ar stabilu stenokardiju, ir lēmuma pieņemšana par revaskularizācijas nepieciešamību un laiku. Perkutāna koronāra intervence (PKI) ir balona angioplastija (parasti) ar stenta ievietošanu. Lai gan PKI uzlabo simptomus, tomēr trūkst pierādījumu par PKI prognozi stabilas stenokardijas gadījumā. Divos lielos nejaušināta iedalījuma pētījumos pierādīts, ka nav ieguvumu no PKI, salīdzinot ar optimālu medikamentozo terapiju. Taču citā pētījumā, medikamentozo terapiju salīdzinot ar intervenci pacientiem ar koronāro slimību un smagu stenozi, secināts, ka intervence samazina nāves gadījumu skaitu, atkārtotus miokarda infarktus un revaskularizācijas. Tomēr šīs atšķirības galvenokārt izrietējušas no revaskularizācijas. Vēl arvien nav īsti skaidrs, kad tieši nepieciešama intervence, tāpēc jāveic papildu pētījumi.
Koronāro artēriju šuntēšana
Pretstatā PKI ir pierādījumi, ka koronāro artēriju šuntēšana uzlabo izdzīvotību nozīmīga riska pacientiem ar stabilu koronāro slimību. Sistemātiskā pārskatā par septiņiem nejaušināta iedalījuma pētījumiem secināts, ka koronāro artēriju šuntēšana samazina 5, 7 un 10 gadu mirstību. Divos pētījumos pierādīts, ka koronāro artēriju šuntēšana ir pārāka par PKI - īpaši pacientiem ar cukura diabētu.
Komentē Dr. I. Jasinkeviča:
"Latvijas Kardiologu biedrības vadlīnijās norādīts: ja ir aizdomas par stenokardiju, visiem pacientiem veic elektrokardiogrammu, tad veloergometriju. Pēc veloergometrijas rezultātiem un pacienta slimības vēstures tālāk rīkojas šādi:
- ja veloergometrijas testā parādās išēmiskas izmaiņas un sāpes krūtīs, nosūta uz koronogrāfiju;
- ja tests ir šaubīgs, veic papildu attēldiagnostikas izmeklējumus: miokarda perfūzijas scintigrāfiju, datortomogrāfiju koronārajiem asinsvadiem, stresa ehokardiogrammu;
- ja veloergometrijas tests negatīvs un klīnika nav pārliecinoša, ārstē medikamentozi.
Magnētisko rezonansi un datortomogrāfisku kalcija izvērtējumu kā rutīnas izmeklējumu Latvijā neveic.
Jautājumā par stenokardijas pārvaldību mūsu kardiologu biedrība ļoti uzsver dzīvesveida izmaiņu nozīmi, jo rezultāts nevar būt labs, ja pacients lieto tikai medikamentus, bet nemaina ēšanas paradumus, ir fiziski neaktīvs. Tieši tāpat ir pēc revaskularizācijas.
Svarīgi atzīmēt, ka statīni uzlabo endotēlija funkciju, stabilizē pangu un mazina trombocītu agregāciju, uzlabo asins viskozitāti. Arī AKE inhibitori uzlabo endotēlija funkciju, mazina koronāro vazokonstrikciju.
Vēlos atgādināt, ka bēta blokatori ir pirmā izvēle pacientiem pēc miokarda infarkta, bet stenokardijas pacientiem bez infarkta pirmā izvēle ir ivabradīns un kalcija kanālu blokatori.
Jautājums par perkutāno intervenci un koronāro artēriju šuntēšanu arī nav nepārprotami skaidrs. Katrai metodei ir savas priekšrocības un savi trūkumi.
Attīstība notiek strauji, ir aizvien jauni pētījumi, jauni rezultāti, līdz ar to katrs pacients jāpēta individuāli un jāizvēlas viņam piemērotākā metode. Svarīgi ir divi faktori: uzlabot dzīves kvalitāti un iespējami mazināt pēkšņu negaidītu komplikāciju attīstības varbūtību."