Depresija ir biopsihosociāla slimība, kuras attīstību ietekmē iedzimtība, apkārtējā vide, predispozīcija uz somatiskām vai citām psihiskām slimībām un sociāli ekonomiskais stāvoklis. Depresijas pirmo simptomu izpausmes un intensitātes pakāpe var būt mainīgas un katram cilvēkam individuālas.
Pasaulē ik gadu pieaug depresijas pacientu skaits un pacientu skaits ar diagnosticētiem citiem depresīvā spektra garastāvokļa traucējumiem, kas būtiski ietekmē gan darbspējas, gan vēlmi socializēties, veidot, uzturēt attiecības. Diagnostikā svarīgi izvērtēt konkrētus simptomus un objektīvas pazīmes, to ilgumu un smaguma pakāpi. Pacienti ar ilgstoši neārstētu de-presiju nereti dzīvi beidz pašnāvībā. Ārstēšana ir daudzdisciplināra, vieglākos gadījumos var pietikt tikai ar psihoterapiju, bet smagākos nepieciešama arī psihofarmakoterapija.
Epidemioloģija
Depresijai ir nozīme globālā slimību sloga paplašināšanā, jo tā skar cilvēkus dažādās kopienās un sociālajos slāņos. Šobrīd pasaulē ar depresiju slimo apmēram 350 miljoni cilvēku, proti, 4,7 % no populācijas. [1]
Ekonomiski attīstītās valstīs depresijas izplatība ir salīdzinoši plašāka nekā attīstības valstīs, lai gan nav iespēju iegūt pietiekami precīzus un apjomīgus datus par situāciju attīstības valstīs. Vislielākā iespēja dzīves laikā ciest no depresijas ir Francijas, Nīderlandes, ASV un Indijas iedzīvotājiem (katrā valstī vismaz 30 % cilvēku bijusi depresijas epizode). [2] Depresija bieži saistīta ar bezdarbu un nabadzību. [3] Tikai 20 % cilvēku, kam ir klīniski depresijas simptomi, adekvāti ārstējas. Ar depresiju diagnosticēto pacientu skaits ik gadu palielinās par 20 %. [4; 5]
Depresija kā darba nespējas cēlonis
PVO dati liecina, ka šobrīd depresija ir ceturtais izplatītākais darbnespējas cēlonis pasaulē, ap 2020. gadu tā varētu būt jau otrajā vietā uzreiz aiz HIV, bet ap 2030. gadu jau galvenais darbnespējas cēlonis. [6]
Analizējot pētījumu datus un salīdzinot ar citām slimībām un traumām, periodiski depresīvi traucējumi 2010. gadā veidoja 8,2 % no globālajiem IPG — invaliditātē pavadītajiem gadiem (YLDs — years lived with disability), depresīvā spektra traucējumus padarot par otru galveno darbnespējas izraisītāju pasaulē un 11. galveno globālā slimību sloga jeb potenciāli zaudēto veselīgas dzīves gadu (DALY — disability adjusted life years) cēloni. Distīmija veidoja 1,4 % no globālajiem IPG. Depresīvo traucējumu radītais slogs vairāk novērojams pieaugušajiem darbaspējīgā vecumā, sievietēm biežāk nekā vīriešiem.
Depresīvo traucējumu slogs no 1990. gada līdz 2010. gadam palielinājies par 37,5 %. Šādu strauju kāpumu vairāk saista ar populācijas pieaugumu un paaudžu novecošanos.
Pētījumos konstatēts, ka periodiski depresīvi traucējumi veidojuši papildu 16 miljonus DALY un vēl 4 miljonus DALY, kad tie tika uzskatīti par pašnāvības un koronārās sirds slimības riska faktoru. Šis papildu “attiecināmais” slogs kopējo depresīvo traucējumu slogu palielināja līdz 3,8 % no globālajiem DALY. 2010. gadā pētījumā pierādīts, ka depresīvā spektra traucējumi ir “galvenais tiešais globālā slimību sloga cēlonis un periodiski depresīvi traucējumi veicina pašnāvību un sirds koronārās slimības radītā sloga izvēršanos”. Pētījuma rezultāti vēlreiz uzver depresīvo traucējumu ārstēšanas nozīmi kā sabiedrības veselības prioritāti. [7]
Dzīves ilgums
Cilvēkiem, ko skārusi depresija, ir par 10—20 gadiem īsāks mūžs nekā tiem, kas ar depresiju neslimo. Tas saistīts ne tikai ar izmaiņām smadzeņu bioķīmiskajā darbībā, bet arī ar to, ka depresīviem pacientiem bieži paralēli novēro alkoholismu, kompulsīvu smēķēšanu, medikamentu vai psihotropu vielu kaitniecisku lietošanu un ir lielāks risks veikt suicīdu. [10] Apmēram 0,5—1,4 % cilvēku dzīvi beidz pašnāvībā, kas veido mirstības rādītāju 11,6 uz 100 000 personām gadā. [11]
2013. gadā ap 842 000 cilvēku dzīvi beidza pašnāvībā (1990. gadā pašnāvības mēģinājumi rezultējās 712 000 letālos gadījumos). Pašnāvību biežums no 1960. gada līdz 2012. gadam pieaudzis par 60 %, galvenokārt attīstības valstīs. Pasaulē no 2008. gada suicīds ir desmitais galvenais nāves cēlonis. Uz katru suicīda mēģinājumu, kas beidzies ar indivīda nāvi, ir 10—40 pašnāvības mēģinājumi. [12]
Biežākie faktori, kas ietekmē depresijas attīstību: [13; 14]
- dzimums (sievietes : vīrieši — 2 : 1),
- vecums (45—64 gadi),
- etniskā piederība — afroamerikāņi, latīņamerikāņi, citas mazākumtautības,
- kardiovaskulāras slimības,
- pārciests insults,
- hroniski miega traucējumi,
- zems izglītības līmenis,
- nepietiekama medicīniskās palīdzības pieejamība,
- bezdarbs,
- šķiršanās, laulātā zaudēšana,
- citas psihiskas slimības, bipolāri afektīvi traucējumi, PTSS, šizofrēnija, demence.
Diagnostika
Depresija klīniski var izpausties dažādi. Cilvēkiem, kam ir miega traucējumi, paralēli novēro arī svara zudumu, parasti viņi jūtas satraukti, trauksmaini, viegli aizkaitināmi. Citi var gulēt ilgstoši, ēst pārāk daudz, nepārtraukti justies mazvērtīgi un vainīgi. Ir cilvēki, kas spēj relatīvi labi sociāli funkcionēt, ikdienā “uzvelkot priecīgo seju”, tādējādi slēpjot, ka dziļi sevī viņi ir nomākti un neieinteresēti dzīvē. Nav viena konkrēta uzvedības modeļa, kas norādītu uz to, ka indivīdam ir depresija. Lielākoties cilvēkiem reizē vai atsevišķi novērojams nomākts garastāvoklis un vispārējs intereses zudums par aktivitātēm, kas iepriekš sagādājušas prieku un baudu. Papildus var būt novērojami arī somatiski un citi psihiski simptomi, tādi kā nogurums, koncentrēšanās grūtības un atmiņas pasliktināšanās, bezcerība un bezpalīdzība, galvassāpes, somatiskas sāpes un domas par pašnāvību. [15]
Diagnostiskie kritēriji
Gan Psihisko traucējumu diagnostikas un statistikas rokasgrāmata (DSM–IV), gan Starptautiskais slimību klasifikators (SSK–10) iezīmē līdzīgus depresijas simptomus un diagnostikas kritērijus. SSK–10 nosaka trīs pamata simptomus (nomākts garastāvoklis, anhedonija un samazināts enerģijas daudzums), no kuriem vismaz diviem būtu jābūt klīniski izvērtējamiem, lai diagnosticētu depresiju. DSM–IV kritērijos ir tikai divi pamata simptomi (nomākts garastāvoklis un anhedonija), no kuriem jāatbilst vismaz vienam, lai diagnosticētu depresiju. DSM–IV kritēriji atspoguļoti 1. tabulā. [16]


1. tabula
DSM–IV depresijas epizodes diagnostiskie kritēriji
Iespējamie apzīmētāji (apakštipi), lai aprakstītu depresijas epizodi: [18]
- smagums: viegla, vidēji smaga, smaga bez psihotiskiem simptomiem,
- smaga ar psihotiskiem simptomiem (murgi, halucinācijas, derealizācija, depersonalizācija); 15 % smagas depresijas gadījumu,
- daļēja/pilna remisija.
Depresijas veidi
Melanholiska depresija
Raksturīga nespēja adekvāti reaģēt uz patīkamiem stimuliem. Baudas, interešu zudums ikdienas aktivitātēs. Nomāktais garastāvoklis vairāk izteikts nekā skumjas vai zaudējums, izteikta vainas izjūta. Simptomu pasliktināšanās no rītiem.[19]
Depresija ar katatoniskiem ieslēgumiem
Sastopama reti. To raksturo stupors, vaska lokanība vai neparasta uzvedība, kustības, bezmērķīga aktivitāte, savdabīga pozēšana, citu personu atdarināšana. Jāizslēdz citas psihiskas slimības (šizofrēnija, šizo-afektīvi traucējumi) un malignais neiroleptiskais sindroms. [19]
Pēcdzemdību depresija
Sākums pirmajā pēcdzemdību mēnesī, parasti ilgst pat trīs mēnešus, novēro 10—15 % jauno māmiņu. Depresīvie simptomi parādās strauji, ir noturīgi un nereti ietekmē mātes spējas adekvāti rūpēties par mazuli. [19]
Atipiska depresija
Raksturīga garastāvokļa reaktivitāte (paradoksāla anhedonija), apetītes pieaugums (komforta ēšana), bezmiegs vai hipersomnija. Smaguma sajūta locekļos (svina paralīze), izteikti sociālās funkcionēšanas traucējumi, hiperjutīgums attiecībās un nespēja adekvāti reaģēt uz atraidījumu. [19]
Citi atipiskās depresijas veidi
Sezonālie afektīvie traucējumi — depresīvo traucējumu forma, kad depresīvā simptomātika visbiežāk parādās rudenī vai ziemā un beidzas pavasarī bez būtiskas terapeitiskas intervences. Biežāk ziemeļu valstīs, kur ir īsa dienas gaišā daļa. ASV sezonālās depresijas īpatsvars dienvidu štatos (Floridā) ir 1,4 %, bet ziemeļu štatos (Aļaskā) 9,9 % populācijas. Tipiskākie simptomi ir miegainība, slikta dūša, apetītes izmaiņas, enerģijas izsīkums, grūtības koncentrēties, atsvešināšanās no draugiem un ģimenes. Retākos gadījumos depresīvie simptomi var izpausties tieši vasarā, īpaši atvaļinājuma laikā, kā biežākie simptomi ir saīsināts miegs, izteikta trauksmainība, bažīgums. Diagnostikas kritērijos ietilpst vismaz divas depresijas epizodes, kas parādās tikai gada aukstajos mēnešos vismaz divus gadus. [19]
Maskētā depresija — atipiskās depresijas atvasinājums, kad somatiski simptomi vai uzvedības traucējumi ir klīniski dominanti un aizsedz pamata afektīvos traucējumus. Simptomi var būt dažādi: galvassāpes, muguras sāpes, vēdera sāpes u.c. (bez objektīvas klīniskās atrades). Uzvedības traucējumi var būt aizraušanās ar azartspēlēm, darbaholisms, pavājināta dzimumtieksme, orgasma disfunkcija, impulsīva seksualitāte, alkoholisms, narkotiku atkarība. Vissliktāk jūtas no rītiem. Garastāvokļa izmaiņas vai skumjas pacienti nepamana, nereti pat cenšas tās aktīvi noliegt. Parasti novēro pašsajūtas uzlabošanos, ja terapijā pievieno antidepresantus. Lai gan maskētā depresija ir relatīvi biežs medicīnisks fenomens, pēc pētnieku domām tā nav klīniski vai pētnieciski nozīmīga. Mūsdienās to klasificē kā somatoformus traucējumus vai de-presiju ar somatisku sindromu. [21]
Terapeitiski rezistenta depresija
Ar šo terminu klīniskajā psihiatrijā apzīmē periodiskus depresīvus traucējumus, kas par spīti adekvātai depresijas terapijai pietiekami ilgu laiku ar vismaz diviem antidepresantiem (vismaz vienam AD jābūt no SSAI grupas, vienam TCA) neuzrāda simptomu remisiju vai klīnisku uzlabošanos. [22]
Ģimenes ārsta loma depresijas atpazīšanā
Pacienti ar depresīviem traucējumiem visbiežāk palīdzību meklē pie ģimenes ārsta. Ja primārās aprūpes speciālistiem nav attiecīgu zināšanu vai pieredzes, diagnosticēt depresiju var izrādīties sarežģīti. Depresijas dēļ pacientam var parādīties daudz psihosomatisku simptomu, kam nepsihiatriskā profila speciālisti pievērsīs vairāk uzmanības. Primārās aprūpes speciālisti neatpazīst vidēji ⅔ gadījumu un bez vajadzības ārstē citus pacientus. [23] Precīzi diagnostiski novērtēt pacientu var psihiatrs, psihologs vai attiecīgi izglītojies ģimenes ārsts. Depresijas diagnostiku un terapeitiskā procesa uzraudzību apgrūtina fakts, ka bieži tie, kam ir depresija, paši par savu slimību nenojauš. Pacienti ar depresiju nelabprāt saista fiziskos simptomus ar afektīviem traucējumiem un nereti atsakās no psihiatriskās palīdzības, jo uzskata, ka viņiem ir kāda somatiska slimība. [21] Pētījumu dati liecina, ka pat 10 % cilvēku, kas dodas vizītē pie ģimenes ārsta, afektīvie traucējumi paslēpti zem somatiskiem simptomiem. [24]
Nepieciešamie klīniskie izmeklējumi
Pamata klīniskie izmeklējumi, lai izslēgtu organisku afektīvu depresīvo traucējumu cēloni:
- TSH un tiroksīna līmenis (hipotireoīdisms),
- elektrolīti, īpaši kalcijs (metabolisma traucējumi),
- pilna asinsaina, EGĀ (sistēmisks iekaisums vai hroniska slimība — HIV, sifiliss, vīrusa hepatīts, Laimas borelioze u.c.),
- testosterona līmenis (vīriešiem — hipogonādisms). [21]
Arī magnētiskās rezonanses izmeklējumi depresijas pacientiem smadzeņu struktūrās uzrāda vairākas atšķirības iepretī veselu indivīdu smadzeņu struktūrām. Salīdzinot ar kontrolgrupu, pacientiem ar depresiju bija palielināti laterālie smadzeņu ventrikuli, relatīvi samazināti bazālie kodoli, thalamus, hipokamps un pieres daiva (orbitofrontālā garoza un gyrus rectus). Nav vērā ņemamu pierādījumu, kas pamatotu magnētiskās rezonanses un datortomogrāfijas lietderību depresijas sijājošās diagnostikas programmās, jo šīs metodes neietekmē depresijas atklāšanas biežumu, ārstēšanas efektivitāti un iznākumu. [25] Testi depresijas smaguma novērtēšanai uzskaitīti 2. tabulā. [26]


2. tabula
Testi depresijas smaguma izvērtēšanai
Depresijas ārstēšanas metodes
Galvenās depresijas ārstēšanas metodes ir psihoterapija, psihofarmakoterapija, fizioterapija un rehabilitācija. Īpašos gadījumos izmanto arī elektrokonvulsīvo terapiju (EKT). Psihoterapijas formas: individuālā, grupu, bērnu un pusaudžu, ģimenes.
Psihoterapijas virzieni
Atbalsta psihoterapija
Atbalsta psihoterapijas mērķis ir pazemināt trauksmes līmeni un veicināt pacienta pašapziņu. Metodes: emociju ventilācija, klarifikācija, mierinājums, realitātes testēšana, terapeitiskas vides veidošana (specifiska sarunas stila izstrāde, padomu došana). Atbalsta psihoterapija uzsver rāmja un vispārējās terapeitiskās attieksmes elementus: pastāvīgas un regulāras vizītes, emocionāla kontakta izveide, terapeitiskas atmosfēras veidošana, ko raksturo kā pacienta, tā ārsta ieinteresētība pacienta problēmās, uzlabošanās veicināšana, cerību došana, ka izmaiņas ir iespējamas, pozitīvas transferences pieļaušana. Atbalsta psihoterapija jāordinē visiem depresijas pacientiem.
Kognitīvi biheiviorālā terapija
Kognitīvi biheiviorālā terapija fokusējas uz simptomu mazināšanu, pacientiem uzdod pildīt mājas darbus. Tās pamatā ir pieņēmums, ka depresijas afektu uztur traucēta sevis un citu uztvere un domas par to. Ārsts iedrošina pacientu apzināties šīs negatīvās automātiskās domas un pārbaudīt to nozīmīgumu. Biheiviorālā terapija sakņojas novērojumā, ka depresijas pacientam ārējā vidē ir maz pozitīvo pastiprinājumu. Šī terapija īpaši efektīva sociālās izolēšanās un anhedonijas gadījumā. Pieejas būtība: paaugstināt pacienta aktivitātes līmeni un iesaistīt pasākumos, kas ļauj justies varošam un priecīgam.
Interpersonālā terapija
Interpersonālā terapija fokusējas uz sociālajiem faktoriem un pašreizējām interpersonālajām problēmām. Tās pamatā novērojums, ka depresijas gadījumā ir interpersonālo attiecību traucējumi, kas var būt gan depresijas cēlonis, gan sekas. Terapijas gaitā noskaidro galvenās attiecību problēmas un meklē tām risinājumus. Pacientu iedrošina izteikt jūtas, veidojot attiecības, īpaši, ja runa ir par sērām vai zaudējumu, trenē sociālās prasmes, kas nepieciešamas, lai mazinātu izolāciju, problēmu. Interpersonālā terapija indicēta pacientiem ar operacionālu domāšanu un aleksitīmijas iezīmēm.
Psihodinamiskā psihoterapija
Psihodinamiskajā psihoterapijā simptomus uzlūko kā attīstības konfliktu vai deficīta rezultātu. Tās pamats ir neapzināto jūtu un konfliktu ienešana apziņā. Darbs ar apzinātajām un neapzinātajām vainas, sava nevērtīguma, nepilnības un kauna izjūtām. Psihodinamiskā psihoterapija indicēta pacientiem, kuru personība funkcionē neirotiskā vai robežlīnijas līmenī, kuriem ir pašrefleksijas spēja. [20]
Psihofarmakoterapija
Pēc Lielbritānijā izstrādātajām Nacionālā Veselības institūta (NICE — National Institute for Health and Care Excellence) vadlīnijām antidepresantus nav ieteicams izvēlēties kā sākotnējo līdzekli vieglas depresijas ārstēšanai, jo to lietošanas riski neattaisno ieguvumus. Psihoterapija galvenokārt indicēta bērnu un pusaudžu depresijas ārstēšanā, kā arī pieaugušajiem ar vieglu depresiju, un pētījumos tā uzrādījusi efektivitāti. Vadlīnijas rekomendē antidepresantu lietošanu kombinācijā ar psihosociālu intervenci šādos gadījumos:
- cilvēkiem, kam bijusi vidēji smaga vai smaga depresija,
- ja viegla depresija saglabājas ilgi,
- kā otrās izvēles terapija vieglas depresijas gadījumā, ja pēc psihoterapijas nav uzlabojuma,
- kā pirmās izvēles terapija vidēji smagai vai smagai depresijai.
Vadlīnijās uzsvērts, ka ārstēšana ar antidepresantiem jāturpina vismaz sešus mēnešus, lai mazinātu recidīva risku. Pacienti labāk panes SSAI nekā tricikliskos antidepresantus. [27] Amerikas Psihiatru asociācijas (APA) izstrādātajās vadlīnijās iesaka sākotnējā terapijas plāna individuālu pielāgošanu pēc simptomu smaguma, blakusslimībām, iepriekšējās terapijas efektivitātes un pacienta vēlmēm. Jāizvēlas no psihofarmakoterapijas, psihoterapijas, EKT, transkraniālās magnētiskās stimulēšanas (TMS) vai gaismas terapijas. Antidepresanti kā sākotnējā terapija ieteicami pacientiem ar vieglu, vidēji smagu un smagu depresiju. Pacientiem ar smagu depresiju medikamentoza terapija ir obligāta, ja vien nav plānota EKT. [28]
Antidepresantu aktivitātes izvērtējums
Ārstējot pacientu ar akūtu, vieglu un vidēji smagu depresiju, iegūti pretrunīgi dati, izvērtējot antidepresantu efektivitāti. Lai gan konstatēti nelieli uzlabojumi, sākotnēji uzskatīja, ka viduvējie rezultāti vairāk saistīti ar problēmām pētījuma plānojumā un norisē, nevis ar medikamentu efektivitāti. [29] NICE akreditēta komisija sīkākā pētījumu un meta–analīžu izpētē secināja, ka SSAI, salīdzinot ar placebo, ir efektīvāki, depresijas simptomi mazinās pat 50 % pacientu ar vidēji smagu un smagu de-presiju. Līdzīgus rezultātus ieguva arī pacientu grupā ar vieglu depresiju. [30]
2014. gadā ASV Pārtikas un zāļu administrācija (FDA) publicēja sistemātisku pārskatu par antidepresantu efektivitātes pētījumiem, kas FDA iesniegti 1985.—2012. gadā. Autori apstiprināja, ka uzturošā terapija ar antidepresantiem recidīvu risku mazinājusi par 52 %, salīdzinot ar placebo, un šāds efekts bijis galvenokārt tāpēc, ka placebo grupā novēroja recidīvus, nevis medikamentu atcelšanas dēļ. [31] Pozitīvu atbildreakciju uz pirmo ordinēto antidepresantu novēro 50—70 % gadījumu, kopš terapijas sākuma līdz simptomu remisijai nepieciešamas 6—8 nedēļas. Antidepresantu lietošana parasti jāturpina 16—20 nedēļas pēc remisijas sasniegšanas, lai mazinātu recidīvu risku, atsevišķos gadījumos vienu gadu, pacientiem ar hronisku depresiju — pat visu mūžu. [32]
Psihofarmakoterapijā izmantojamo medikamentu grupas
Serotonīna selektīvie atpakaļsaistes inhibitori (SSAI)
Pasaulē biežāk izrakstītie antidepresanti. Tie paaugstina neirotransmitera serotonīna ekstracelulāro līmeni, bloķējot serotonīna atpakaļsaistīšanās sūkņus, tādējādi ierobežojot tā absorbciju presinaptiskajā šūnā. SSAI vāji saistās ar noradrenalīna un dop-amīna receptoriem. Lietošanas indikācijas: depresija (jauniešiem un pieaugušajiem), ģeneralizēta trauksme, sociāla fobija, panika, obsesīvi kompulsīvie traucējumi, ēšanas traucējumi, hroniskas sāpes un PTSS. SSAI uzrādījuši efektivitāti pacientiem pēc pārciesta insulta, mazinot neiroloģisko deficītu, depresiju un trauksmi, uzlabojuši pacientu patstāvību. SSAI lieto arī priekšlaicīgas ejakulācijas ārstēšanā. [33]
Citalopramsindicēts depresijas, panikas traucējumu, agorafobijas gadījumā. Efektivitāte pierādīta, ārstējot ģeneralizētu trauksmi, distīmiju, dismorfofobiju un obsesīvi kompulsīvus traucējumus. Specifiskākās blakusparādības: miegainība, galvas reiboņi, dispeptiskas sūdzības.
Escitalopramsindicēts periodisku depresīvu traucējumu, ģeneralizētas trauksmes pieaugušajiem, sociālas fobijas, obsesīvi kompulsīvu traucējumu, panikas traucējumu, premenstruālā sindroma gadījumā. Specifiskākās blakusparādības ir slikta dūša, miega traucējumi, libido izmaiņas.
Paroksetīns indicēts periodisku depresīvu traucējumu, obsesīvi kompulsīvu traucējumu, pēctraumas stresa sindroma, ģeneralizētas trauksmes, sociālo fobiju, premenstruālā sindroma gadījumā. Specifiskākās blakusparādības: dispeptiskas sūdzības, miegainība, reiboņi, nogurums, nervozitāte, hipomānija. Kontrindicēts grūtniecēm. Tam raksturīgs izteikts atcelšanas sindroms.
Fluoksetīns indicēts periodisku depresīvu traucējumu gadījumā (arī bērniem), obsesīvi kompulsīvu traucējumu, bulīmijas, panikas traucējumu, premenstruālā sindroma, trihotilomānijas gadījumā. Stimulējošākā iedarbība no visiem SSAI (bezmiegs, trauksme), tāpēc jāizvairās lietot kopā ar citiem līdzīgas iedarbības medikamentiem (potenciāls serotonīna sindroma risks). Raksturīgas arī dermatoloģiskas blaknes (nieze, izsitumi), seksuāla disfunkcija.
Fluvoksamīns indicēts galvenokārt obsesīvi kompulsīvu traucējumu ārstēšanā. Citas indikācijas ir periodiski depresīvi traucējumi, trauksme, panika, premens-truālais sindroms, pēctraumas stresa sindroms. Izteiktas anksiolītiskas īpašības. Specifiskākās blakusparādības: slikta dūša, galvassāpes, uzbudināmība, miega traucējumi, seksuāla disfunkcija.
Sertralīns indicēts depresijas, periodisku depresīvu traucējumu ārstēšanai (arī pediatriskajā praksē), trauksmes, panikas, obsesīvi kompulsīvu traucējumu gadījumā. Tas aktivē psihomotorās un uzlabo kognitīvās funkcijas, lietošana mazās devās nepastiprina citu medikamentu un alkohola iedarbību. Specifiskākās blakusparādības: nogurums, miegainība, reibonis, seksuāla disfunkcija. [33]
Blakņu, komplikāciju izpausme un smagums ir individuāls, taču dažas blaknes ir visiem SSAI:
- palielināts kaulu lūzuma risks, [34]
- akatīzija, [35]
- suicidālas tieksmes (pārsvarā bērniem un pusaudžiem),
- pastiprināts jutīgums uz gaismu. [36]
Ordinējot SSAI, jāuzmanās, kombinējot tos ar citiem medikamentiem, jo ir lielāks risks serotonīna sindroma attīstībai. Medikamenti, kuru lietošanā jāievēro piesardzība, uzskaitīti 3. tabulā. [39] Pretsāpju medikamenti un nesteroīdie pretiekaisuma līdzekļi (NSPL) mazina SSAI efektivitāti un palielina gastrointestinālās asiņošanas risku (aspirīns, ibuprofēns, naproksēns). [40]
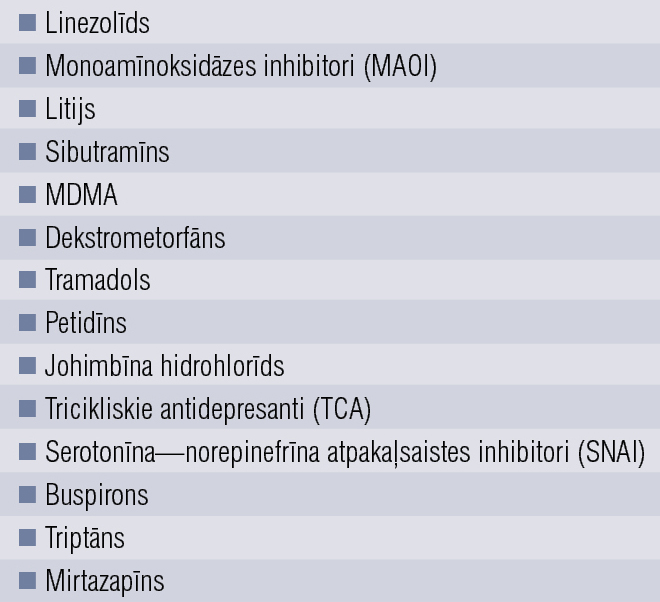

3. tabula
Medikamenti, kas ordinējami piesardzīgi, ja pacients lieto SSAI
Serotonīna—norepinefrīna atpakaļsaistes inhibitori (SNAI)
Samērā jauna un perspektīva antidepresantu grupa. Tie ir otrās paaudzes antidepresanti, kas uzlabotās panesības un drošuma dēļ lielā mērā aizstājuši MAOI un TCA depresīvo traucējumu ārstēšanā. SNAI atšķirībā no SSAI bloķē ne tikai serotonīna, bet arī noradrenalīna presinaptiskos membrānas transportsūkņus, tādā veidā paplašinot iedarbības spektru.
Venlafaksīns indicēts depresijas, ģeneralizētas trauksmes, sociālo fobiju, panikas ārstēšanā, tam pierādīta efektivitāte arī diabētiskās neiropātijas ārstēšanā un migrēnas profilaksē. Atsevišķos pētījumos aprakstīts pozitīvs efekts uzmanības deficīta—hiperaktivitātes traucējumos un PTSS pacientiem. Medikaments jāatceļ ļoti pakāpeniski, jo līdzīgi kā paroksetīnam novērots smags atcelšanas sindroms. [41] Biežākās blaknes, kas attīstās, lietojot venlafaksīnu, ir galvassāpes, slikta dūša, bezmiegs, astēnija, galvas reibonis, miegainība, sausums mutē. Duloksetīnsindicēts periodisku depresīvu traucējumu, smagas endogēnas depresijas, ģeneralizētas trauksmes, urīna inkontinences, diabētiskās neiropātijas, neiropātisku sāpju, hroniska osteoartrīta, fibromialģijas gadījumā. [42] No blaknēm visbiežākās ir slikta dūša, miegainība, bezmiegs, reiboņi, galvassāpes.
Milnaciprānsindicēts endogēnas depresijas ar kognitīvo procesu gausumu ārstēšanai, efektīvs fibromialģijas gadījumā. [43] Blakusparādības: reibonis, pastiprināta svīšana.
Serotonīna modulatori un stimulatori (SMS)
Medikamentu grupa ar daudzveidīgu, specifisku iedarbību uz serotonīna neirotransmisijas sistēmu, vienlaikus iedarbojas uz vairākiem serotonīna receptoriem un ierobežo tā atpakaļsaisti. Pēc uzbūves SMS darbojas kā serotonīna atpakaļsaistes inhibitori, daļēji 5–HT1A agonisti, 5–HT3 un 5–HT7 antagonisti. Šāds iedarbības spektrs mazina gastrointestinālo blakņu izpausmi (5–HT3 antagonisms) un uzlabo panesību. [44]
Vortioksetīns indicēts periodisku depresīvu traucējumu ārstēšanai (pētījumos pierādīta efektivitāte, salīdzinot ar placebo), vortioksetīns ir efektīvs un ar labu panesību pacientiem, kam nav pietiekamas reakcijas uz SSAI/SNAI. Trauksmes ārstēšanā pētījumu dati neuzrāda būtisku atšķirību no placebo kontrolgrupas. [45] Vortioksetīns būtiski uzlabo atmiņu, objektīvās un subjektīvās spriešanas spējas pacientiem ar periodiskiem depresīviem traucējumiem. [46] Blaknes, lielākoties gastrointestinālas, novēro reti. Seksuālo disfunkciju novēro retāk kā venlafaksīnam. [47] Vortioksetīns (arī kombinācijā ar flesinoksānu) pastiprina tēta viļņu aktivitāti nomoda stundās izteiktāk nekā escitaloprams un duloksetīns, tas parādīts 1. attēlā.
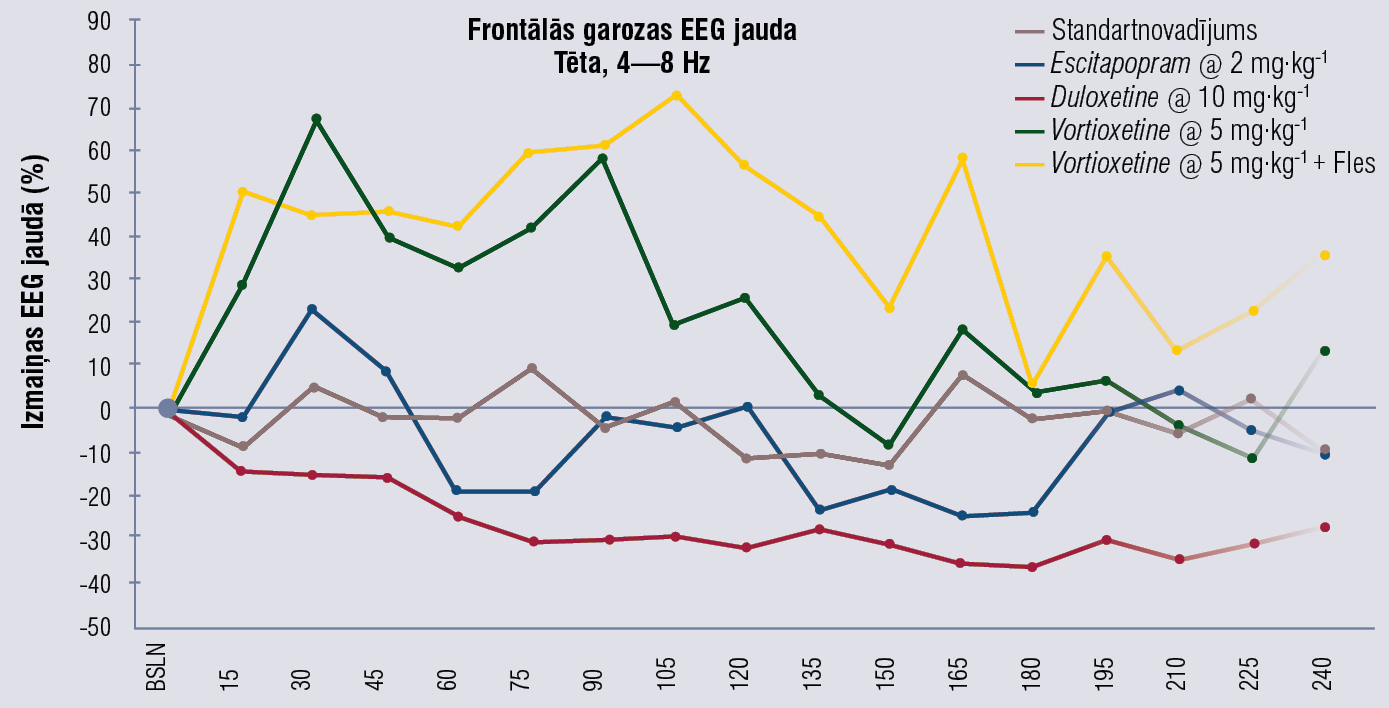

1. attēls
Vortioksetīns tēta viļņu aktivitāti nomoda stundās pastiprina izteiktāk nekā escitaloprams un duloksetīns
Serotonīna antagonisti un atpakaļsaistes inhibitori
Trazodons galvenokārt darbojas kā 5–HT2A receptoru antagonists, kam ir efekts trauksmes un depresijas gadījumā. Tā inhibējošā iedarbība uz serotonīna atpakaļsaisti un 5–HT2C receptoriem ir salīdzinoši vāja. Tā darbības mehānisms atšķiras no SSAI. Trazodons nepastiprina apetīti un neveicina svara pieaugumu kā, piemēram, mirtazapīns, kam ir izteikts 5–HT2C antagonisms. Daļējs 5HT–1A agonisms veicina trazodona antidepresīvās un anksiolītiskās īpašības. [48] Trazodons indicēts endogēnās depresijas ārstēšanai, bet klīniski to var izmantot arī fibromialģijas, kompleksā reģionālā sāpju sindroma, panikas traucējumu, diabētiskās neiropātijas, bulīmijas, obsesīvi kompulsīvu traucējumu (OKT), alkohola abstinences, šizofrēnijas negatīvo simptomu, erektilās disfunkcijas ārstēšanā. Medikamentam ir panesami blakusefekti, niecīga kardiotoksicitāte. Par spīti minimālajai antiholīnerģiskajai aktivitātei tas piesardzīgi ordinējams geriatriskiem pacientiem, jo var radīt ortostatisku hipotensiju un sedāciju. Tomēr tas ir efektīvs, ja pacientam ir izteikta depresīva simptomātika, ažitācija un bezmiegs. Trazodons mazā devā ir efektīva alternatīva benzodiazepīniem kā pirmās izvēles medikaments bezmiega ārstēšanai. Terapeitiskās indikācijas ir atkarīgas no medikamenta devas.
Biežākās blaknes ir redzes miglošanās, reibonis, miegainība, sausums mutē, slikta dūša, galvassāpes, nogurums. Retāk ortostatiska hipotensija, sirds aritmija, priapisms, idiosinkrātisks hepatotoksiskums, prolaktīna līmeņa paaugstināšanās.[49]
Norepinefrīna atpakaļsaistes inhibitori
Reboksetīns ir izteikti selektīvs noradrenalīna atpakaļsaistes inhibitors. Sākotnēji tas bija indicēts unipolāras depresijas ārstēšanai, bet pierādīts, ka tas ir klīniski nozīmīgs arī panikas un uzmanības deficīta un hiperaktivitātes sindroma (UDHS) ārstēšanā, bērniem — nakts enurēzes ārstēšanā. Mazina masas pieaugumu pacientiem, kas lieto olanzapīnu. Reboksetīns ir aktivējošs antidepresants, uzlabo sociālās funkcijas, atjauno enerģiju. Biežākās blakusparādības: bezmiegs, slikta dūša, svīšana, sausa mute, akatīzija, tahikardija, arteriālā asinsspiediena svārstības. Kontrindicēts šaurā leņķa glaukomas, kardiovaskulāru slimību, epilepsijas, bipolāri afektīvu traucējumu, urīna retences, prostatas hiperplāzijas gadījumā. [50]
Bupropions ir aminoketonu grupas medikaments, kura iedarbība saistīta ar samērā vāju noradrenalīna un dopamīna atpakaļsaistes inhibīciju, tomēr ir pierādījumi, ka bupropions paralēli inducē arī noradrenalīna un dopamīna izdalīšanos. Lielākā klīniskā nozīme atklāta tieši bupropiona metabolītiem, kas darbojas jau monoamīnerģiski (piemēram, selektīvi uz noradrenalīnu), tie iedarbojas arī kā antagonisti uz vairākiem nikotīniskajiem acetilholīna receptoriem (nACh). Šāda veida iedarbība izskaidro bupropiona antidepresīvās īpašības un efektivitāti nikotīnisma ārstēšanā. [51] Bupropiona indikācijas ir depresija ar kustību gausumu, apātija, trauksme, seksuāla disfunkcija, uzmanības deficīta hiperaktivitātes sindroms.
Kontrindicēts pacientiem, kas slimo ar epilepsiju, jo pazemina krampju slieksni, kā arī pacientiem ar aktīvu smadzeņu audzēju, alkohola un/vai benzodiazepīnu abstinenci. [20]
Tricikliskie antidepresanti
Darbojas kā serotonīna—norepinefrīna atpakaļsaistes inhibitori. Tiem ir izteikta antagonistu afinitāte uz 5–HT2, 5–HT6, 5HT–7, α1, NMDA, histamīna un muskarīna acetilholīna receptoriem. Tas norāda gan uz plašo terapeitiskās iedarbības spektru, gan arī uz relatīvi biežajiem blakusefektiem. Indikācijas: periodiski depresīvi traucējumi, ģeneralizēta trauksme, sociāla fobija, OKT, panika, PTSS, dismorfofobija, anoreksija, bulīmija, personības traucējumi, UDHS, Parkinsona slimība, hroniskas sāpes, neiralģija, fibromialģija, galvassāpes, migrēnas profilakse, trihotilomānija, Tourette sindroms, kairināto zarnu sindroms, nakts enurēze, bezmiegs, hroniskas žagas un kā papildlīdzeklis šizofrēnijas ārstēšanā. [52] Atsevišķi pētījumi uzrāda lielāku ami-triptilīna efektivitāti depresijas ārstēšanā, salīdzinot ar SSAI, bet sliktās panesības un blakņu dēļ to neiesaka kā pirmās izvēles līdzekli. Amitriptilīns indicēts plaša spektra depresīvo traucējumu ārstēšanā, somatogēnās (maskētās) depresijas ārstēšanā, kā arī terapeitiski rezistento formu gadījumā. [53]
Klomipramīns ir efektīvs OKT ārstēšanā (selektīvāk sasitās ar serotonīna receptoriem), depresijām ar somatizāciju, fobisku trauksmainību un veģetatīviem traucējumiem. [54]
Nortriptilīns — aktīvs amitriptilīna metabolīts, kas veidojas aknās, demetilējoties ami-triptilīnam (selektīvāk saistās ar norepinefrīna receptoriem). Klīniski to iesaka depresijas, trauksmes, somatoformu traucējumu, organisku afektīvu traucējumu, emocionālas labilitātes, hroniska noguruma sindroma ārstēšanā. [55] Imipramīns iedarbojas antidepresīvi un stimulējoši (spēcīga 5–HT un NE atpakaļsaistes inhibīcija, dopamīna izdales veicināšana un atpakaļsaistes inhibīcija).
Biežākās TCA blakusparādības: sausa mute, miegainība, slābanums, atmiņas pasliktināšanās, glaukomas krīze, redzes traucējumi, tahikardija, arteriāla hipotensija, aritmijas. TCA kontrindicēti pacientiem, kam nesen bijis miokarda infarkts. [56]
Tetracikliskie antidepresanti
Mirtazapīnam piemīt noradrenerģiska un specifiska serotonīnerģiska iedarbība.
Terapeitiskās indikācijas: depresija, ģeneralizēta trauksme, sociāla fobija, OKT, panika, PTSS, slikta apetīte, svara zudums, bezmiegs, slikta dūša, vemšana, galvassāpes, migrēnas profilaksei. Biežākās blakusparādības: izteikta miegainība, sausa mute, aizcietējumi, pastiprināta apetīte, svara pieaugums (pārsvarā jauniešiem). [57]
Cita iedarbības spektra antidepresanti
Agomelatīns ir melatonerģisks antidepresants, darbojas kā 5–HT2C receptoru antagonists un MT1 un MT2 receptoru agonists. Klīniskās indikācijas: periodiski depresīvi traucējumi, sezonāli afektīvi traucējumi, miega traucējumi, ģeneralizēta trauksme, sociālā fobija. Efekts depresijas ārstēšanā pielīdzināms SSAI, bet agomelatīnam ir ātrāka iedarbība un mazāk blakņu, labāka panesība. Normalizējas miega/nomoda ritms, nav miegainības, nenovēro seksuālu disfunkciju un atcelšanas sindromu. Jāuzmanās, agomelatīnu ordinējot pacientiem ar aknu vai nieru mazspēju, jāizvairās no alkohola lietošanas. [58] 2. un 3. attēlā parādīta agomelatīna efektivitāte, blakņu biežums un atcelšanas sindroma smagums, salīdzinot ar SSAI. [59]
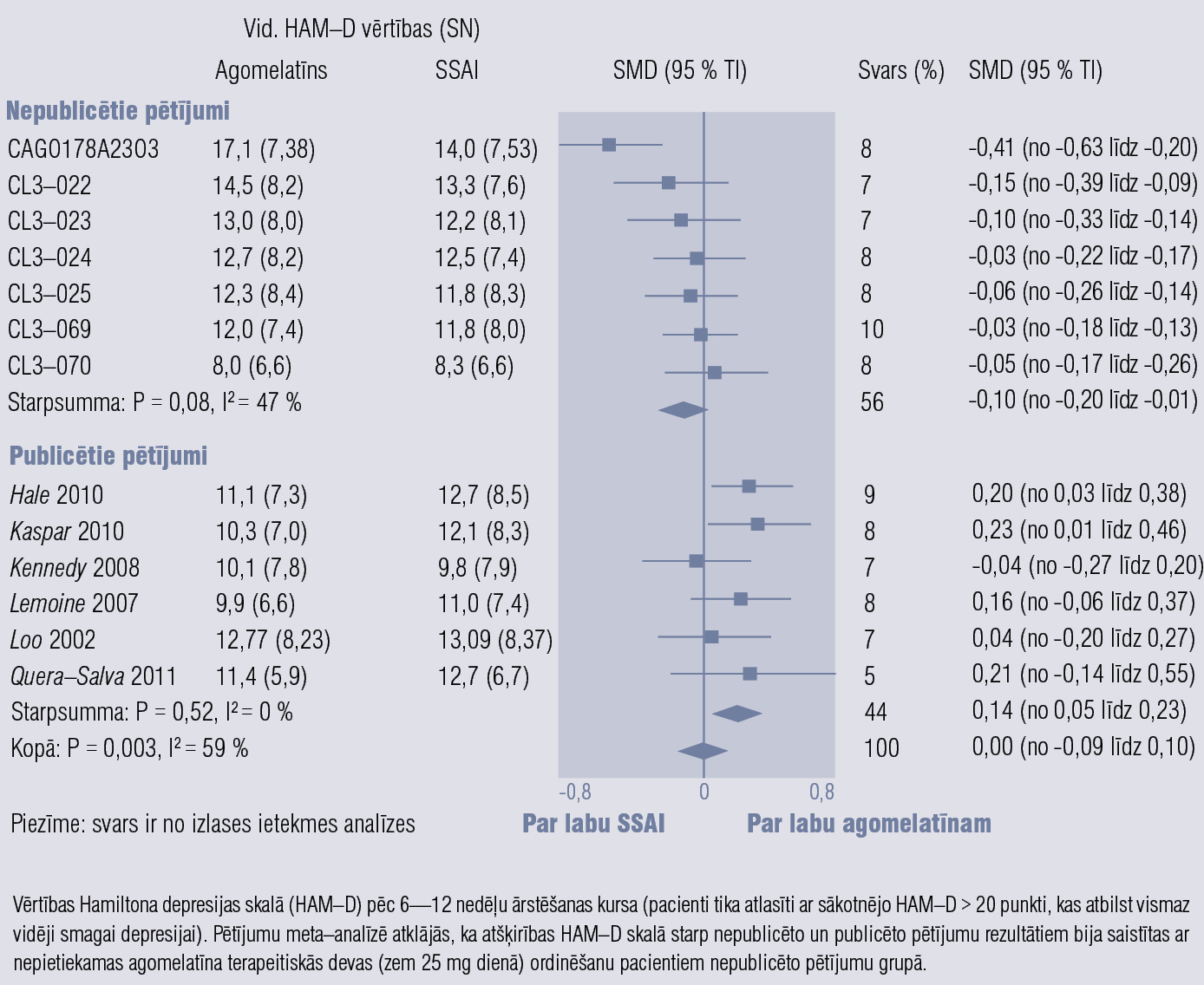

2. attēls
Agomelatīna efektivitāte, salīdzinot ar SSAI
Buspirons ir azapironu klases anksiolītisks medikaments. Tas darbojas kā daļējs serotonīna 5–HT1A agonists, kas norāda uz tā anksiolītiskajām un antidepresīvajām īpašībām. Papildus tas darbojas kā dopamīna D2, D3, D4 receptoru antagonists un daļējs α1 receptoru agonists. Indikācijas: ģeneralizēta trauksme. Lietojot kopā ar SSAI, buspirons vairākumā gadījumu novērš seksuālo disfunkciju. Neizraisa atkarību, lietojot ilgstoši, nav novērots atcelšanas vai abstinences sindroms.
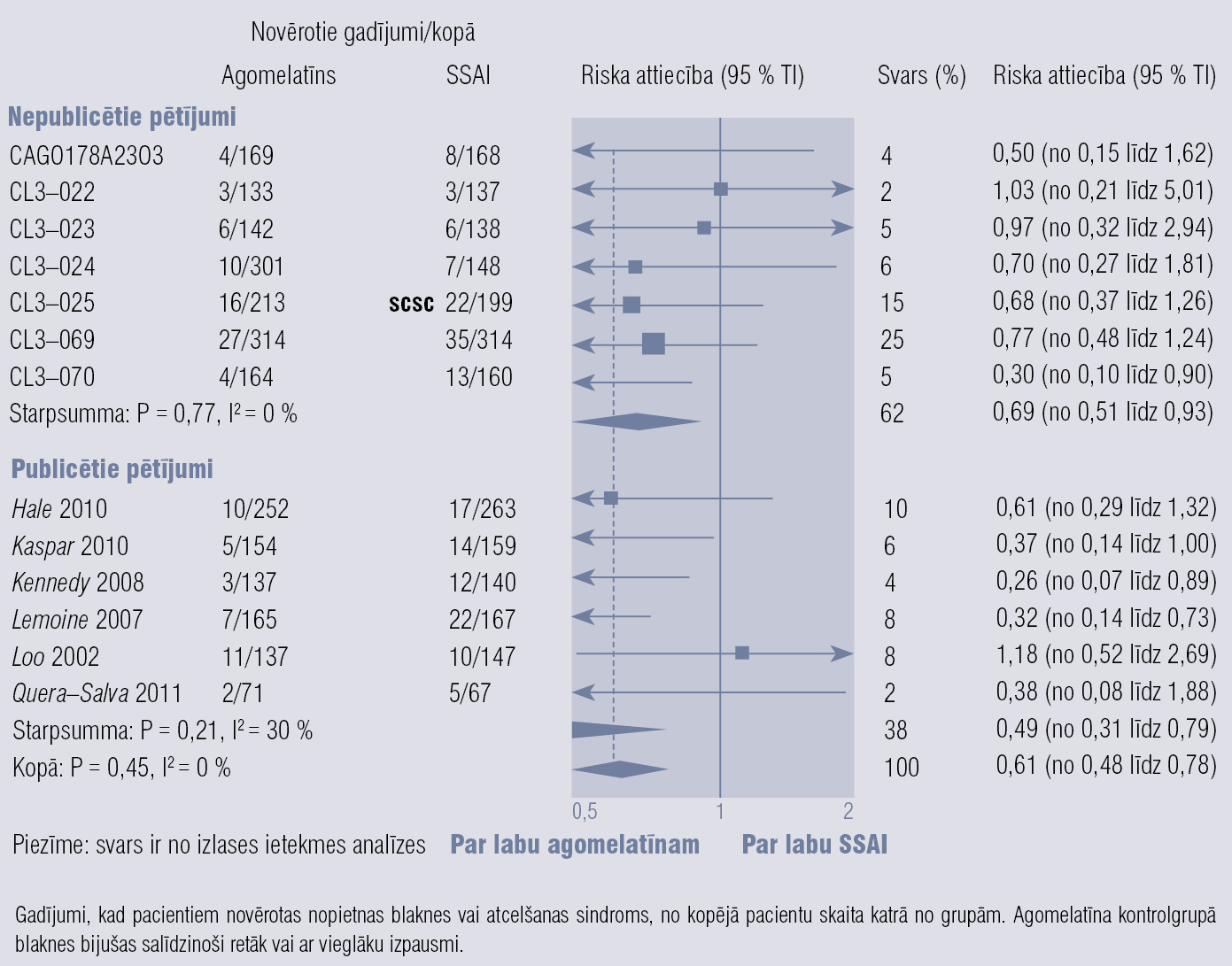

3. attēls
Agomelatīna blakņu biežums un atcelšanas sindroma smagums, salīdzinot ar SSAI
Biežākās blaknes: galvassāpes, slikta dūša, priekšlaicīga ejakulācija. [60]
Tianeptīns — ķīmiski līdzīgs TCA, bet ar citādām farmakoloģiskajām īpašībām. Tā antidepresīvās īpašības izpaužas caur netiešu ietekmi uz glutamāta receptoru aktivitāti (AMPA un NMDA), μ opioīdu receptoru pilnu agonismu (eiforizējošs), kā arī veicina smadzeņu neirotropā faktora — proteīna BDNF (brain–derived neurotrophic factor) izdali. [61] Indikācijas: periodiski depresīvi traucējumi, trauksme, panika, organiski depresīvi traucējumi veciem cilvēkiem, alkohola abstinences sindroms, astmas lēkmju profilakse, kairinātu zarnu sindroms, depresija ar erektilo disfunkciju.Laba panesība, tianeptīnam novērotas arī antikonvulsanta un pretsāpju īpašības. [62] Blakusparādības (novēro reti): galvassāpes, bezmiegs, sausa mute, aizcietējumi, ažitācija, pretrunīga informācija par hepatotoksicitāti. [63]
Terapeitiski rezistentas depresijas ārstēšanas iespējas
Lai uzlabotu terapijas efektivitāti, iesaka kombinēt AD ar dažādiem darbības mehānismiem, terapijai ar AD pievienot kādu no garastāvokļa stabilizatoriem vai vairogdziedzera hormonu preparātus. Dati par klīniskās efektivitātes uzlabošanos, pievienojot terapijā atipiskos neiroleptiķus, estrogēnus (sievietēm) vai androgēnus, ir nepietiekami. Pietiekami daudz datu par efektivitāti rezistentas depresijas gadījumā ir elektrokonvulsīvās terapijas izmantošanai.
Atipiskie antipsihotiķi monoterapijā un papildterapijā
Aripiprazols — mazās devās (7,5—15 mg) apstiprināts lietošanai kā papildu medikaments terapeitiski rezistentai depresijai. Paroksetīns un fluoksetīns 2—3 reizes paaugstina aripiprazola līmeni plazmā, jo inhibē CYP2D6. [64]
Olanzapīns — kopā ar fluoksetīnu apstiprināts lietošanai kā papildinājums terapeitiski rezistentai depresijai (5—10 mg). Pētījumi neapstiprina olanzapīna efektivitāti ēšanas traucējumu ārstēšanā. [65]
Kvetiapīns — kopā ar antidepresantu apstiprināts lietošanai gan kā papildinājums, gan monoterapijā periodisku depresīvu traucējumu un depresīvās fāzes bipolāri afektīvo traucējumu gadījumā, sedatīvs. [66]
Amisulprīds — mazās devās iedarbojas aktivējoši, enerģizējoši, apstiprināts lietošanai distīmijas monoterapijā, mazās devās blaknes gandrīz nenovēro. [67]
Sulpirīds — antidepresīva, stimulējoša iedarbība, kopā ar antidepresantiem tiek paātrināta iedarbība periodisku depresīvu traucējumu terapijā, panikas ārstēšanā. Jutīgākiem pacientiem var izraisīt bezmiegu un uzbudinājumu, ļoti reti akatīziju. Terapeitiskās devās labi panesams. [68]
Flupentiksols — tioksantēmu grupas neiroleptiskais preparāts, mazās devās (1—3 mg dienā) antidepresīva, sedatīva, anksiolītiska iedarbība. Terapeitisks efekts novērojams jau 2.—3. dienā. Neordinēt kopā ar TCA vai citalopramu (izteikti pagarina QT intervālu) un litiju (palielina tā toksicitāti). Lielākās devās novēro ekstrapiramidālo simptomātiku. [69]
Elektrokonvulsīvā terapija
EKT ir viena no bioloģiskajām depresijas ārstēšanas metodēm, ko Latvijā praktiski neizmanto. Vairākos klīniskajos pētījumos pierādīts EKT efekts depresijas pacientiem. Remisiju sasniedz 51,9 % pacientu ar unipolāru depresiju dažādās smaguma pakāpēs. Pacientiem pēc EKT kursa Hamiltona Depresijas skalā depresīvie simptomi mazinājās par 15 punktiem, salīdzinot ar transkraniālo magnētisko stimulāciju (9 punkti). Indikācijas EKT izmantošanai depresijas gadījumā:
- pašnāvības risks vai atkārtoti mēģinājumi,
- psihotiska depresija,
- iepriekšēja EKT efektivitāte, paša pacienta izvēle,
- antidepresantu nepanesība vai neefektivitāte,
- grūtniecība,
- nespēja uzņemt medikamentus perorāli.
EKT jāveic īslaicīgā vispārējā narkozē, kontrolējot EEG un asinsspiedienu, nav pārliecinošu objektīvu pētījumu datu par organisku CNS bojājumu pēc EKT. Metodes efektu saista ar pozitīvu ietekmi uz neiroģenēzi CNS un neiromediatorus regulējošu darbību.
EKT kurss parasti ir 6—12 seansi ar 2—3 dienu intervālu. Ja pēc EKT kursa neturpina balstterapiju, tad 3—12 mēnešos 37—50 % pacientu novēro depresijas recidīvu. Biežākās blaknes ir slikta dūša, galvassāpes un muskuļu sāpes. Iespējami arī īslaicīgi kognitīvi traucējumi (apjukuma stāvoklis un pārejoša retrogrāda amnēzija). [20; 70]
Kopsavilkums
- Nav viena konkrēta uzvedības modeļa, kas norādītu uz to, ka indivīdam ir depresija. Lielākoties cilvēkiem reizē vai atsevišķi novērojams nomākts garastāvoklis un vispārējs intereses zudums par aktivitātēm, kas iepriekš sagādājušas prieku un baudu.
- Pacienti ar depresīviem traucējumiem visbiežāk palīdzību meklē pie ģimenes ārsta. Ja primārās aprūpes speciālistiem nav attiecīgu zināšanu vai pieredzes, diagnosticēt depresiju var izrādīties sarežģīti.
- Pacienti ar depresiju nelabprāt saista fiziskos simptomus ar afektīviem traucējumiem un nereti atsakās no psihiatriskās palīdzības, jo uzskata, ka viņiem ir kāda somatiska slimība.
- Antidepresanti kā sākotnējā terapija ieteicami pacientiem ar vieglu, vidēji smagu un smagu depresiju. Vadlīnijās uzsvērts: lai mazinātu recidīva risku, ārstēšana ar antidepresantiem jāturpina vismaz sešus mēnešus.
- Elektrokonvulsīvā terapija ir viena no bioloģiskajām depresijas ārstēšanas metodēm, ko Latvijā praktiski neizmanto, bet tās efekts pierādīts vairākos pētījumos.
Saīsinājumi
-
AD — antidepresanti
-
SSAI — serotonīna selektīvie atpakaļsaistes inhibitori
-
TCA — tricikliskie antidepresanti
-
EKT — elektrokonvulsīvā terapija
-
TMS — transkraniālā magnētiskā stimulēšana
-
PTSS — pēctraumas stresa sindroms
-
SNAI — serotonīna—norepinefrīna atpakaļsaistes inhibitors
-
SMS — serotonīna modulatori un stimulatori
-
OKT — obsesīvi kompulsīvi traucējumi
-
UDHS — uzmanības deficīta un hiperaktivitātes sindroms