Hroniskas sāpes tiek definētas kā sāpes, kas ilgst trīs mēnešus vai ilgāk, anatomiski lokalizējas iegurnī un ir pietiekami spēcīgas, lai radītu funkcionālu nespēju un būtu nepieciešama medikamentoza vai ķirurģiska ārstēšana. Hroniskas iegurņa sāpes visbiežāk ir izplatītas reproduktīvā vecuma sieviešu populācijā, vīriešiem biežākais hronisku iegurņa sāpju iemesls ir hronisks (nebakteriāls) prostatīts, hroniska orhalģija un prostatodīnija.
Hroniskas iegurņa sāpes ir liels izaicinājums veselības aprūpes speciālistiem, neskaidrās etioloģijas, kompleksās dabas un terapijas nepanesības dēļ. Vislabāk šo stāvokli ārstēt multidisciplinārā komandā, tāpēc lūdzām trīs speciālistu viedokli.
Urologa viedoklis
Dr. Ainārs Treilons
Šis ir viens no sindromiem, ar kuru urologam ikdienas praksē jāsastopas ļoti bieži. Katrs ārsts šo sindromu bieži vien ārstē pēc personiskās pieredzes, kas vairākumā gadījumu arī palīdz. No tālāk teiktā būs skaidrs, ka reizēm izmeklēšanas un ārstēšanas process ir ļoti ilgstošs un darbietilpīgs, un tas ne vienmēr apmierina pacientu, tāpēc ļoti svarīgs ir psiholoģiskais kontakts un uzticēšanās, pacietība. No pieredzes varu teikt, ka tieši šie pacienti veido vislielāko t.s. staigātāju kategoriju, kuri bieži vien ir apmeklējuši visus vai gandrīz visus attiecīgā reģiona attiecīgos speciālistus.
Pamatā hroniskas iegurņa sāpes ir saistītas ar izmaiņām centrālajā nervu sistēmā (CNS), kas var uzturēt sāpes, kaut tieša bojājuma vairs nav. Šīs izmaiņas var pastiprināt uztveri tādējādi, ka nesāpju stimuli tiek pieņemti kā sāpes (allodīnija), bet paši sāpju stimuli kļūst vēl spēcīgāki (hiperalgēzija).
Iegurņa muskuļi var kļūt hiperalgēziski no vairākiem sāpju izraisītājiem. Arī citi orgāni var kļūt hiperalgēziski, piemēram, dzemde, urīnpūslis, taisnā zarna.
Tiek veikti fundamentāli pētījumi, lai izslēgtu kādu noteiktu patoloģiju, tomēr pētījumu negatīvie rezultāti rāda, ka konkrēta orgāna saslimšana ir maz ticama. Jebkuri citi tālāki izmeklējumi tiek veikti tikai tādēļ, lai noteiktu kādu no iegurņa sāpju sindroma apakštipiem.
Eiropas Urologu asociācija ļoti piesardzīgi izturas pret dažādām diagnozēm, kas var būt saistītas ar nekvalitatīvu izmeklēšanu, terapijas metodikām, pacienta cerībām uz lielāku efektu un diemžēl arī sliktu prognozi.
Mazā iegurņa uroloģiskie sāpju sindromi
Mazā iegurņa uroloģiskie sāpju sindromi:
- pēc mērķa orgāna:
- urīnpūšļa sāpju sindroms – sāpes virs simfīzes, kas saistītas ar urīnpūšļa pildīšanos, palielināts urinēšanas skaits dienā un naktī, nav datu par urīnceļu infekciju (UCI) vai citu redzamu patoloģiju;
- uretras sāpju sindroms – atkārtojošas epizodiskas sāpes uretrā, parasti pie urinēšanas, ar biežu urinēšanu dienā un naktī. Nav datu par infekciju vai citu patoloģiju;
- dzimumlocekļa sāpju sindroms – sāpes loceklī, bet ne uretrā. Nav datu par infekciju vai citu patoloģiju;
- prostatas sāpju sindroms – pastāvīgas vai epizodiskas atkārtojošās sāpes prostatā, bieži kopā ar seksuālu disfunkciju un/vai urīnceļu disfunkciju. Nav datu par infekciju vai citu patoloģiju. A tips – ar iekaisumu (ir paaugstināts leikocītu skaits prostatas sulā/spermā/urīnā pēc prostatas masāžas. B tips – bez iekaisuma (nav palielināts leikocītu skaits prostatas sulā/spermā/urīnā pēc prostatas masāžas);
- skrotālais (sēklinieku maisiņa) sāpju sindroms – pastāvīgas vai epizodiskas atkārtojošās sāpes sēklinieku maisiņā, bieži kopā ar seksuālu disfunkciju un/vai urīnceļu disfunkciju. Nav datu par orhoepididimītu vai citu redzamu patoloģiju. Te var pieskaitīt arī pēcvazektomijas sāpju sindromu;
-
- virs simfīzes,
- o cirksnis,
- uretra,
- o dzimumloceklis,
- o klitors,
- o starpene,
- o ānuss,
- o mugura,
- o krustu daļa;
-
- akūtas vai hroniskas,
- sporādiskas, cikliskas, pastāvīgas,
- urīnpūšļa pildīšanās, tukšošanās laikā, tūlīt vai ilgāku laiku pēc mikcijas,
- ar provocējošo faktoru;
- pēc rakstura – dedzinošas, trulas, šaujošas, durošas u.c.;
- pēc pavadošiem simptomiem:
-
- urīns (urinēšanas biežums, niktūrija, grūtības urinējot, vāja strūkla, strūklas dalīšanās, imperatīva vai cita veida nesaturēšana u.c.),
- ginekoloģiskie, seksuālie,
- gremošanas trakta,
- muskuļu (hiperalgēzija),
- ādas (allodīnija);
- pēc psiholoģiskiem simptomiem (uztraukums, depresija, kauns, vainas izjūta u.c.).
Urīnpūšļa sāpju sindroms/intersticiāls cistīts (IC)
To raksturo sāpes urīnpūšļa rajonā, bieža urinēšana, kas mazina sāpes, un obligāta niktūrija. Urīna uzsējums ir negatīvs. Intersticiāla cistīta diagnoze bieži vien tiek noteikta ar izslēgšanas metodēm.
Etioloģiskie faktori un patoģenēze nav precīzi zināmi, ir tikai vairākas hipotēzes:
- ·infekciozie (Helicobacter pylori);
- mastocītu aktivācija (multifunkcionālas imūnās šūnas);
- uroteliāla disfunkcija/glikozamīnglikona plēvītes vai slāņa defekts;
- autoimūns mehānisms;
- hormonālais faktors (samazināts b estrogēnu receptoru skaits, kas rezultējas ar urotēlija destrukciju);
- nitric oxide metabolisma traucējumi;
- hipoksija;
- toksiskie aģenti;
- multiplu faktoru ietekme.
Galvenie diagnostiskie kritēriji:
- ·klasiskas sūdzības;
- cistoskopiski difūzi zemgļotādas asinsizplūdumi vismaz trijos urīnpūšļa kvadrantos un ne mazāk kā 10 asinizplūdumi rajonos, kas nesaskaras ar cistoskopu (neulcerozā forma);
- klasiskā Hunnera čūla (ulcerozā forma);
- urīnpūšļa tilpums mazāks par 200 ml;
- urīnpūšļa sienas biopsija.
Ārstēšana (pēc efektivitātes un rekomendēšanas biežuma):
- medikamentoza terapija:
- analgētiķi (nozīmē tik ilgi, kamēr tiek meklēts galvenās ārstēšanas algoritms),
- hidroksizīns,
- pentozāna polisulfāts (PPS),
- amitriptilīns,
- antibiotiķi (maza loma),
- ciklosporīns A,
- kortikosteroīdi (nerekomendē ilgstoši),
- cimetidīns, L arginīns, prostaglandīni, oksibutinīns, habapeptīns u.c.;
- intravezikāla terapija:
- PPS,
- dimetilsulfoksīds/dimeksīds,
- hialuronskābe,
- hondroitīna sulfāts,
- urīnpūšļa distenzija,
- medikamentu ievade urīnpūslī elektroforēzes ceļā;
- cita terapija:
- operācijas – Tur-U, lāzers (ja ir čūla),
- diēta,
- urīnpūšļa treniņš,
- manuālā terapija,
- akupunktūra,
- iegurņa neiromodulācija,
- epidurāla anestēzija,
- psihoterapija.
Prostatas sāpju sindroms
Prostatas sāpju sindroms – diskomforts vai sāpes iegurnī vismaz 3 mēnešus ar sterilām uzsējuma kultūrām (ja tās pozitīvas, jārunā jau par bakteriālu prostatītu: akūtu vai hronisku) un ar lielu leikocītu skaitu (A tips) vai nelielu leikocītu skaitu (B tips) prostatai specifiskās provēs (prostatas sulā/spermā/urīnā pēc prostatas masāžas).
Diagnostika balstās klīniskajā ainā un sūdzībās, izslēdzot citu apakšējo urīnceļu patoloģiju. Saprātīgi būtu veikt 2 glāžu provi vai pirms- un pēcmasāžas testu, kas ir precīzs līdz 96% gadījumu.
Neskaidrās etioloģijas dēļ prostatas sāpju sindroms bieži tiek ārstēts empīriski. Vairākumam pacientu galvenajiem simptomiem un blakus saslimšanām nepieciešama multimodāla terapija:
- nesteroīdie pretiekaisuma līdzekļi (jāņem vērā blakusparādības);
- antimikrobā terapija (hinoloni 4–6 ned., efektu vērtē pēc 2–3 ned.);
- 5 alfa reduktāzes inhibitori (ja ir LPH);
- fitoterapija;
- biofeedback, relaksācijas vingrinājumi;
- masāža, meditācija, dzīvesveida maiņa, akupunktūra;
- transrektāla vai transuretrāla termoterapija;
- opiāti;
- allopurinols (saista ar urīna refluksu prostatas audos);
- alfa blokatori (pēdējā laikā vairs nerekomendē, jo nav iedarbības uz sāpēm);
- transuretrāls prostatas iegriezums (TUIP), transuretrāla prostatas rezekcija (TURP), radikāla prostatektomija;
- muskuļu relaksanti u.c.
Hronisku iegurņa sāpju diagnostika un ārstēšana
Diagnostikas un ārstēšanas algoritmi:
- skaidra uroloģiska diagnoze – cistīts, prostatīts, uretrīts, orhoepididimīts – ārstēt pēc vadlīnijām vai instrukcijām;
- diagnoze nav skaidra vai terapija nedod efektu – vadīties pēc sāpju lokalizācijas:
-
- urīnpūslis – cistoskopija/biopsija, urodinamika,
- prostata – tansrektāla USG/PSA, urofloumetrija (urodinamika ?), cistoskopija, visu urīnceļu USG,
- uretra – uretroskopija,
- skrotums – USG/ehogrāfija,
- visi gadījumi – iegurņa pamatnes muskuļu palpācija.
Ja atrod patoloģiju, to ārstē! Ja atrastai patoloģijai ārstēšana nedod efektu vai nekāda patoloģija nav atrodama, jāsūta pie speciālistiem vai brigādēm, kas nodarbojas ar sāpju problēmām (algologiem).
Mazā iegurņa sāpju sindroms ir kā mežs: jo dziļāk ejam, jo vairāk nesaprotamā un nezināmā. Droši vien tuvākā vai tālākā nākotnē parādīsies atkal kas jauns gan teorijās, gan ārstēšanas iespējās. Ne velti 2009. gada ESU kursos Stokholmā mazā iegurņa sāpju sindromu salīdzināja ar sniegpārslām, kuru, kā saka, pilnīgi vienādu dabā nav. Tāpat ir ar pacientiem, kas cieš no šā sindroma. Katram savs, nezini, no kura gala sākt.
Domāju, ka šie pacienti jāārstē multidisiplinārai ārstu komandai un galvenais diagnostikas princips – izslēgšanas metode. Protams, urologam nevajadzētu domāt tikai par savām slimībām, teiksim, ja ir aizdomas par resnās zarnas patoloģiju, varbūt uzreiz nosūtīt uz rektoskopiju vai fibrokolonoskopiju un tikai tad pie proktologa.
Noslēguma vietā: urologu anekdote
Lūk, anekdote, ko pirms gadiem 20 manu urologa gaitu sākumā man pastāstīja vecākie kolēģi.
Pie urologa atnāk vecāks vīrs un stāsta, ka viņam sāpot oliņas, spiežot urīnpūšļa apvidū un laužot mugurā. Urologs viņu cītīgi izmeklē, neko konkrētu neatrod, bet iesaka nogriezt oliņas, jo tas noteikti palīdzēšot. Vīrs nav mierā, iet pie cita ārsta – tas pats. Beidzot nokļūst pie profesora, vadošās uroloģijas klīnikas vadītāja, – arī viņš iesaka to pašu. Vīram nav kur dēties, piekrīt operācijai. Jau nākamajā dienā visi simptomi kā ar roku atņemti, vīrs priecīgs, saka lielu paldies visiem ārstiem. Pēc kāda laika vīrs nolemj uzšūt sev jaunu uzvalku, iet pie drēbnieka. Tas noņem visus mērus un beigās noprasa: “Sakiet, lūdzu, kurā bikšu starā jūs nēsājat savas oliņas?” Vai tas svarīgi? – jautā vīrs. “Bet, protams!” saka drēbnieks. “Ja tās nebūs pareizajā starā, jums visu laiku sāpēs oliņās, spiedīs urīnpūslī un lauzīs mugurā.”
Ķirurga viedoklis
Dr. Sergejs Ļebedjkovs, dr. Oļegs Krivovs
Jēdziens “hroniskas iegurņa sāpes” aptver slimību grupas, kur lielākā daļa no ārstiem var atrast savu lauciņu. Tāpēc neatkarīgi no specialitātes jābūt zināšanām arī citās medicīnas sfērās, lai pareizi veiktu diagnostiku un ārstēšanu. Pat lielās klīnikās, kur diennakts laikā ir pieejami ginekologs, urologs, terapeits, neirologs un citu specialitāšu pārstāvji, bieži ķirurgs vai ginekologs ir tas, kurš veic pacienta primāro apskati un nosaka tālāko izmeklēšanas plānu. Tātad ķirurgam ir būtiska nozīme diagnozes noteikšanā pacientam ar hroniskām iegurņa sāpēm.
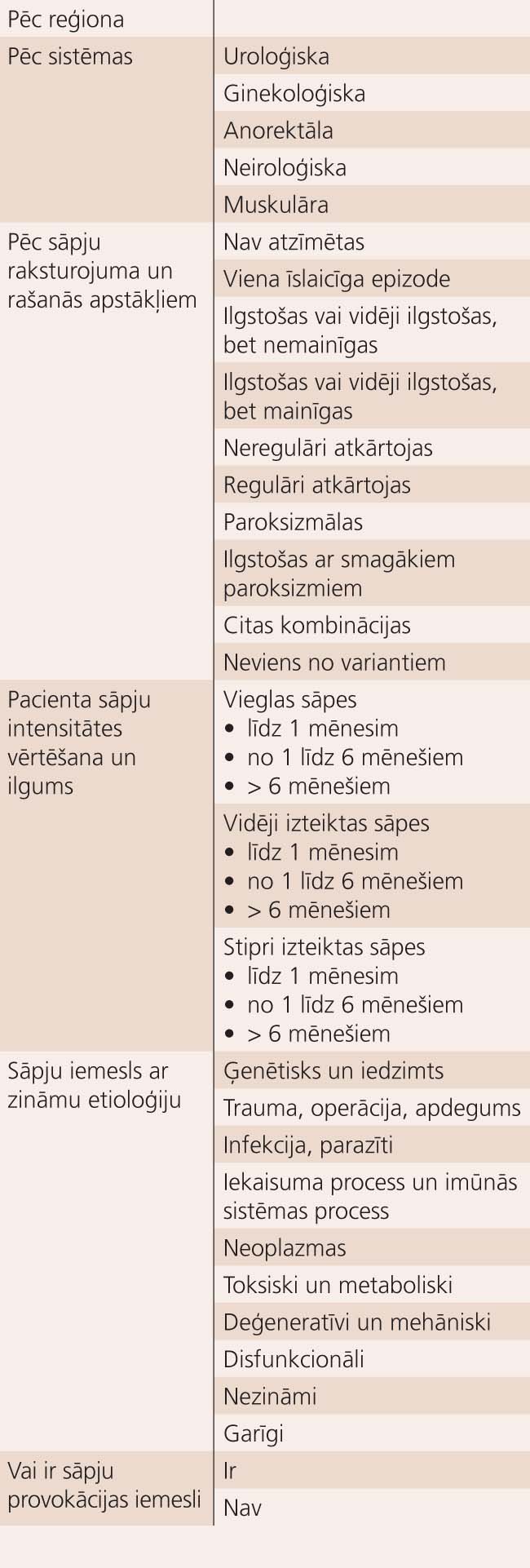

Tabula
Hronisko iegurņa sāpju vērtēšanas tabula
Hronisku iegurņa sāpju sastopamības biežums
Pēc diagnostikas nākamais jautājums – pie kuras specialitātes ārsta tālāk novērosies un ārstēsies pacients? Vispārējā ķirurģija šajā jautājumā pārsvarā pārstāvēta ar hroniskām anorektālās sistēmas problēmām: hemoroidāla slimība, anālas plaisas (fisūras), dažādas etioloģijas proktīti u.c. Apmēram trešdaļa no 10 milj. ASV iedzīvotāju meklē medicīnisku palīdzību hemoroidālas slimības dēļ, bet 1,5 milj. no tiem saņem terapiju
Hronisku iegurņa sāpju diferenciāldiagnostika
Bieži vien hronisku iegurņa sāpju diferenciāldiagnostika attiecas uz piecu medicīnisku specialitāšu grupām (skat. tematisko pielikumu): ginekoloģija, uroloģija, dermatoveneroloģija, neiroloģija un ķirurģija. Pēdējā specialitāte pārsvarā nodarbojas ar anorektālo sistēmu un ar to saistītam problēmām, bet ir arī citi hronisko sāpju iemesli, piemēram, saauguma slimība.
Pēc The American College of Obstetricians and Gynecologists (ACOG) datiem visbiežākā diferenciāldiagnostika ir starp šādiem stāvokļiem:
- fiziska un seksuāla pārslodze;
- iekaisīgas iegurņa slimības;
- endometrioze;
- intersticiāls cistīts;
- iekaisīgas zarnu slimības;
- dzemdības anamnēzē;
- operatīva ārstēšana anamnēzē;
- balsta un kustību orgānu disfunkcija.
Hronisku iegurņa sāpju ārstēšanas taktikas
Ārstēšanas taktika ir atkarīga no diagnozes, tāpēc svarīgi precīzi zināt sāpju iemeslu. Jebkura ķirurģiska iejaukšanā pati par sevi ir trauma, kuras dēļ var rasties jaunas hroniskas sāpes, tāpēc katrā atsevišķā gadījumā pirmām kārtām jāizdomā, vai jūsu palīdzība ir lietderīga. Tad atbilstīgi izvēlētajai ārstēšanas metodei jāsniedz palīdzība. Katrā valstī ik patoloģijai ir savi rīcības algoritmi/vadlīnijas. Ja operatīva vai specifiska medikamentoza ārstēšana nav iespējama, izvēlas simptomātisku terapiju atbilstīgi sāpju intensitātei un tās ietekmei uz pacienta dzīves kvalitāti.
Anālas plaisas (fisūras) un čūlas
Vēdera izejas atmiekšķēšana, caurejas līdzekļi un sēdvannas, spriežot pēc literatūras datiem, dod izveseļošanās rezultātu gandrīz 90% anālas plaisas gadījumu. Atkārtotām epizodēm ir sliktāka prognoze. Sēdvannas noņem anālā sfinktera spazmu, līdz ar to uzlabo reģionālo apasiņošanu. Tā rezultātā uzlabojas gļotādas defekta dzīšana. Vēdera izejas atmiekšķēšana un caureju izraisoši līdzekļi mazina traumu pie katras zarnu kustības. Pasaulē izmanto arī botulotoksīna injekcijas iekšējā anālajā sfinkterī un nitroglicerīna (0,2%) ziedi. Ķirurģiskā ārstēšana ir laterāla anāla sfinkterotomija, kur tiek pārdalīti iekšējie anālā sfinktera audi. Metode 90% gadījumu dod pozitīvu rezultātu, bet 10% būs fēces un gāzu nesaturēšanas pazīmes.
Hemoroidāla slimība
Medikamentoza terapija tiek indicēta visiem hemoroidālas slimības pacientiem. Ārstēšanas pamatā ir diēta: izslēgt aizcietējumus provocējošus ēdienus (piemēram, sieru, banānus), uzturā palielināt vēdera izejas atmiekšķēšanas aģentus (šķiedrvielas, caurejas līdzekļus un daudz šķidruma). Rekomendē arī mazāk laika pavadīt sēdus. Esiet aktīvi! Atbilstīgi slimības pakāpei un ķirurga pieredzei izmanto dažādas ķirurģiskas ārstēšanas metodes, piemēram, injekcijas skleroterapiju, cirkulāro hemoroidektomiju, konvencionālo hemoroidektomiju un citas.
Simptomātiska terapija
Šajā gadījumā runa ir par pacienta dzīves kvalitātes uzlabošanu, bet ne par pilnīgu izārstēšanu. Lai precīzi novērtētu sāpes un tām piemērotu terapiju, IASP (Association for the Study of Pain) izstrādāja sāpju vērtēšanas tabulu (skat. tabulu). Pēc iegūtajiem datiem iespējams adekvāti ordinēt pretsāpju ārstēšanu.