Agrīnā pēcdzemdību periodā vai pēc izrakstīšanās no stacionāra var rasties vairāki veselības sarežģījumi, kas var attīstīties pirmajās dienās pēc dzemdībām, bet var izpausties arī vēlāk. Šajā rakstā sniegts pārskats par biežākajām komplikācijām pēcdzemdību periodā. Šoreiz aplūkojam plašāku iespējamo neiroloģisko, uroģenitālo, proktoloģisko un citu komplikāciju loku.
Neiroloģiskās komplikācijas
Galvassāpes
Galvassāpes kopā ar vienu vai vairākiem simptomiem, īpaši, ja tās nav raksturīgas pacientes galvassāpēm ikdienā, nekavējoties jānovērtē, vai nav akūti asinsrites traucējumi, kā arī preeklampsijas diagnozes iespējamība.
Galvassāpes, kas jāizvērtē neatliekami:
- galvassāpes ar pavājinātu apziņas stāvokli, krampjiem, redzes traucējumiem, sprandas stīvumu, vājumu vai fokāliem neiroloģiskiem simptomiem/pazīmēm,
- pēkšņas stipras galvassāpes, ko pacientes salīdzinoši vērtē kā “sliktākās sāpes manā mūžā”,
- pirmreizējas migrēnas tipa galvassāpes,
- galvassāpes imūnsupresētām pacientēm,
- galvassāpju rakstura maiņa (sāpes, smaguma pakāpe),
- galvassāpes kopā ar drudzi, galvas traumu, bezrecepšu zāļu lietošanu, toksisku vielu lietošanu, klepu, seksuālu aktivitāti,
- galvassāpes, kas pamodina pacienti no miega,
- galvassāpes, kas nepāriet pēc pretsāpju medikamentu lietošanas.
Tomēr lielākoties pēcdzemdību periodā galvassāpes nav saistītas ar nopietnu pamatproblēmu. Pēcdzemdību periodā raksturīgas hormonālas un fizioloģiskas izmaiņas, miega trūkums, neregulāras ēdienreizes, psiholoģisks stress, nogurums. Tie visi ir riska faktori galvassāpju attīstībai.
Pacientēm ar hipertensiju vispirms jāizslēdz preeklampsijas diagnoze. Preeklampsija var attīstīties pēc dzemdībām, parasti pirmajās 48 h pēc dzemdībām, dažreiz pēc nedēļas vai vēlīnāk.
Bīstamie simptomi, piemēram, jauni fokāli neiroloģiski simptomi, jāizvērtē neirologam. Ja paciente ir normotensīva un anestēzija dzemdībās bija neiroaksiālā, jākonsultējas ar anesteziologu vai neirologu, lai novērtētu un ārstētu pēcpunkcijas galvassāpes, kas parasti attīstās pirmajās 48 h pēc procedūras un pasliktinās, stāvot kājās vai paceļot galvu no gultas, bet uzlabojas, atpūšoties guļus stāvoklī; reti rodas troksnis ausīs, slikta dūša, vemšana un galvaskausa nerva disfunkcija.
Spriedzes (saspringuma) tipa galvassāpes ir raksturīgākā diagnoze pacientēm bez akūtas perēkļu simptomātikas vai preeklampsijas. Šajā gadījumā bieži sastopamas arī migrēnas tipa galvassāpes ar auru vai bez tās, īpaši pacientēm ar migrēnu anamnēzē. Kūlīšveida galvassāpes ir reti. Šīs galvassāpes tiek diagnosticētas saskaņā ar standarta kritērijiem no Starptautiskās galvassāpju traucējumu klasifikācijas (ICHD). Perspektīvā kohortas pētījumā, kurā galvassāpes lielākajai daļai no 381 pēcdzemdību pacientes bija vieglas vai mērenas, visbiežākie iemesli galvassāpēm bija saspringuma tipa, migrēna un muskuļu—skeleta/kakla skriemeļu un saišu sistēmas traucējumi. [2]
Indikācijas veikt datortomogrāfiju un/vai lumbālpunkciju ir līdzīgas kā sievietēm bez grūtniecības. Ar krūti nebarojošas mātes pēcdzemdību periodā tiek ārstētas ar tādām pašām zālēm kā sievietes bez grūtniecības, vadoties pēc galvassāpju cēloņa. Pacientēm, kuras baro bērnu ar krūti, jāizvairās no medikamentiem, kas nonāk mātes pienā un tiek uzskatīti par potenciāli kaitīgiem jaundzimušajam (piemēram, ergotamīns jaundzimušajam var izraisīt vemšanu, caureju, vājumu un nestabilu asinsspiedienu, kodeīns — CNS nomākumu).
Zāļu lietošanas drošumu var pārbaudīt, meklējot zāļu nosaukumu UpToDate zāļu informācijas datubāzē vai meklējot zāļu nosaukumu citos resursos, piemēram, LactMed.
Pēcdzemdību neiropātija
Šo komplikāciju novēro ~ 1 % sieviešu pēc dzemdībām. [] Visbiežāk tās ir mononeiropātijas, kas rodas nervu kompresijas vai iestiepuma dēļ, nerva bojājuma dēļ operācijas laikā vai nerva asinsapgādes traucējumu rezultātā. Visbiežāk traumētais nervs ir laterālais femorālais ādas nervs, taču var tikt bojāts arī femorālais jeb augšstilba kaula nervs, peroneālais nervs, jostas—krustu daļas pinums, sēžas nervs. [11]
Riska faktori attīstībai ir augļa makrosomija vai nepareiza augļa guļa dzemdes dobumā, ilgstoša litotomijas pozīcija, ilgstošs otrais dzemdību periods, nepareizs kāju novietojums dzemdību laikā. Pacientes var sūdzēties par sāpēm apakšējās ekstremitātēs, vājumu un/vai jušanas traucējumiem.
Hipertensija un/vai krampji
Pacientēm ar zināmu preeklampsijas, eklampsijas vai gestācijas hipertensiju anamnēzē ir jāveic ATSD pirmajā diennaktī pēc dzemdībām ik 3 h, ja hemodinamikas stāvoklis ir stabils. Asinsspiediena mērījumu biežums: vismaz 4 × diennaktī, kamēr paciente atrodas pēcdzemdību nodaļā, ik 1—2 dienas 2 nedēļas pēc tam, kad paciente vairs nesaņem antihipertensīvo terapiju un asinsspiediens normalizējies.
Apsvērt samazināt antihipertensīvo medikamentu devu, kad TA ≤ 140/90 mmHg, vai samazināt devu antihipertensīviem medikamentiem, kad TA ≤ 130/80 mmHg. Ja paciente lietojusi Tab. Methyldopa, to lietošana būtu jāpārtrauc divu dienu laikā pēc dzemdībām un jāapsver, piemēram, Tab. Labetalol lietošana, jo metildopa palielina pēcdzemdību depresijas risku.
Hipertensija un/vai krampji, kas saistīti ar preeklampsiju/eklampsiju, var pirmo reizi klīniski izpausties pēcdzemdību periodā. Lielākā daļa, bet ne visi no šiem gadījumiem notiek pirmajās 48 h pēc dzemdībām. Akūtas smagas hipertensijas (sistoliskais asinsspiediens ≥ 160 mmHg un/vai diastoliskais asinsspiediens ≥ 110 mmHg) ārstēšana tiek rekomendēta vienmēr, jo tiek uzskatīts, ka tā samazina mātes insulta un citu nopietnu mātes komplikāciju risku. Magnija sulfāts ir pirmās izvēles medikaments, ko lieto pirmreizēju un atkārtotu eklamptisko lēkmju ārstēšanā un smagas preeklampsijas profilaksei.
Asiņošana
Pēcdzemdību asiņošanas diagnozi nosaka sievietēm pēcdzemdību periodā ar asiņošanu, kas ir lielāka par fizioloģiski iespējamo asiņu zudumu dzemdībās un rezultējas ar hipovolēmijas pazīmēm un/vai simptomiem (1. tabula).
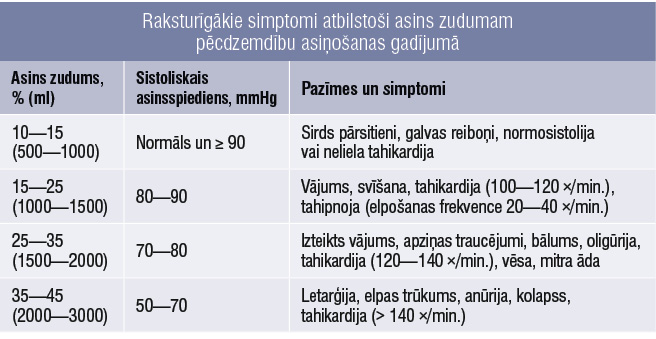

1. tabula
Raksturīgākie simptomi atbilstoši asins zudumam pēcdzemdību asiņošanas gadījumā
Diagnozi simptomātiskai pacientei ar vizuāli neredzamu asiņošanu var noteikt novēloti, piemēram, ja ir intraabdomināla asiņošana pēc vaginālām dzemdībām vai pēc vēdera priekšējās sienas slēgšanas ķeizargrieziena laikā.
Arī asiņošana no dzimumceļiem, kas turpinās vairāk nekā astoņas nedēļas pēc dzemdībām, netiek uzskatīta par normu, un to var izraisīt infekcija, placentāro audu retence, asiņošanas diatēze vai (reti) horiokarcinoma, vai dzemdes asinsvadu anomālija.
Īslaicīga asiņošanas apjoma palielināšanās šajā periodā var norādīt menstruāciju atsākšanos, tad asiņošanai pēc dažām dienām būtu jāizzūd. Jauna asiņošana vairākas nedēļas pēc dzemdībām var būt saistīta arī ar grūtniecības iestāšanos.
Aizdusa, sāpes krūtīs
Ir jāaizdomājas par plaušu trombemboliju pacientēm, kurām ir viens vai vairāki no šiem simptomiem: pēkšņs elpas trūkums, pleirītiska tipa sāpes un hemoptīze. Pētījumā par 38 grūtniecēm ar apstiprinātu plaušu trombemboliju četri visbiežākie simptomi bija elpas trūkums (62 %), pleirītiska tipa sāpes krūtīs (55 %), klepus (24 %) un svīšana (18 %). [3]
Pēcdzemdību kardiomiopātijai raksturīga aizdusa, klepus, ortopnoja, paroksismāls elpas trūkums naktī, pēdu tūska un hemoptīze. Diagnozi sākotnēji, iespējams, var nenoteikt, jo tādus papildu simptomus kā nespecifisks nogurums, elpas trūkums un pēdu tūska var novērot gan grūtniecības laikā, gan pēc dzemdībām. Riska faktori ir vecums, multiparitāte un melnādainā rase. Nāves iemesli pēcdzemdību kardiomiopātijas dēļ ir progresējoša sirds mazspēja, pēkšņa nāve vai trombembolisks notikums.
Pēcdzemdību sāpes krūtīs var būt saistītas ar kardiovaskulāru, plaušu, kuņģa—zarnu trakta vai balsta—kustību aparāta slimībām vai panikas un depresijas simptomu dēļ.
Lai gan absolūtais sastopamības biežums ir neliels, tomēr plaušu trombembolija, akūts miokarda infarkts un, iespējams, aortas disekcija grūtniecēm/pēcdzemdību sievietēm attīstās biežāk nekā līdzīga vecuma sievietēm bez grūtniecības.
Uroģenitālās komplikācijas
Vulvas un starpenes tūska
Viegla vulvas tūska nav retums pēc dzemdībām, kuru lielākoties var novērst ar aukstuma kompresēm, lai atvieglotu simptomus. Iemesli saistīti ar ilgstošu otro dzemdību periodu, preeklampsiju un tokolītisko līdzekļu lietošanu priekšlaicīgu dzemdību ārstēšanai. [10]
Ir ziņots par retiem izteikti sāpīgiem starpenes tūskas (gan vienpusēji, gan divpusēji) gadījumiem, kas saistīti ar mātes mirstību. [5] Dažos gadījumos dzemdību anamnēzē minēts, ka dzemdību laikā tika lietotas stangas, veikta proktoepiziotomija, bijušas starpenes traumas. Vulvas tūskas saasināšanās, sablīvējums, sāpes starpenē un nozīmīgas leikocitozes (> 20 000/mm²) kombinācija ar leikocitārās formulas nobīdi pa kreisi raksturoja pacientes, kurām bija letāls iznākums. Šie simptomi var būt dzīvībai bīstami un kā indikatori, piemēram, nekrotizējošam fascītam vai A grupas streptokoku (GAS) infekcijai, lai gan ne vienmēr ir paaugstināta ķermeņa temperatūra un uzreiz ir identificējams bakteriālās infekcijas cēlonis.
Šādas pacientes rūpīgi jānovēro un jāsāk agrīna empīriska ārstēšana ar plaša spektra antibiotikām, kas aptver GAS. Nekrotizējošs fascīts iespējams ļoti reti, bet jāņem vērā kā diferenciāldiagnoze pēcdzemdību pacientēm ar starpenes tūsku un stiprām sāpēm, īpaši, ja tās kombinējas ar drudzi, eritēmu, tahikardiju un hipotensiju. Ķirurģiska iejaukšanās ir obligāta.
Maksts sausums
Maksts sausuma simptomus var novērst, regulāri lietojot mitrinošus lubrikantus. Ja lubrikanti situāciju neuzlabo, lokāli lietojamu vaginālu estrogēnu mazā devā var lietot līdz brīdim, kamēr mātei atjaunojas estrogēna līmenis organismā.
Ja estrogēnu lieto agrīnā pēcdzemdību periodā, mātēm, kas baro bērnu ar krūti, jāiesaka kontrolēt piena daudzumu, jo, estrogēnam sistēmiski uzsūcoties organismā, teorētiski var samazināties piena daudzums.
Seksuālā disfunkcija
Pēcdzemdību seksuālā disfunkcija (dispareūnija) ir izplatīta. Riska faktori, kas var veicināt pēcdzemdību seksuālo disfunkciju, ietver hroniskas sāpes anamnēzē, starpenes traumu, akūtu ķeizargriezienu vai instrumentālas dzemdības, zemu estrogēna līmeni, nepietiekamu maksts lubrikāciju, īpaši sievietēm, kas baro bērnu ar krūti, pēcdzemdību garastāvokļa izmaiņas, nogurumu un laika ierobežojumus. [12]
Tā kā pēcdzemdību problēmas, īpaši vājš libido, ar laiku var neatrisināties, ārstiem jāturpina aptaujāt sievietes par viņu seksuālo funkciju, pat ja seksuālā funkcija nav vizītes iemesls.
Urīna retence
Pēcdzemdību periodā urīna retence tiek izskaidrota ar nervus pudendus jeb kaunuma nervu iespējamo bojājumu dzemdību procesā. Pagarināts kaunuma nerva terminālais motoriskais latentums vai ilgt divus trīs mēnešus pēc dzemdībām. [6]
Reti novēro urinēšanas disfunkciju ilgtermiņā. Pēcdzemdību urīna retencei (PUR) ir dažādas definīcijas, viens no tiem ir tiešais, kad spontānu urināciju nenovēro pirmajās sešās stundās pēc vaginālām dzemdībām vai pēc urīnpūšļa balonkatetra izņemšanas pēc ķeizargrieziena operācijas. Slēptā PUR attiecas uz atlieku tilpumu vismaz 150 ml urīnpūslī pēc spontānas mikcijas, ko var pārbaudīt ar urīnpūšļa katetrizāciju vai ar ultrasonoskopiju.
Riska faktori: pirmdzemdētāja, ieilgušas dzemdības/ieildzis II periods, neiroaksālā analgēzija, operatīvas vaginālas dzemdības, ķeizargrieziens, starpenes, maksts plīsumi, augļa makrosomija > 4 kg un epiziotomija.
Klīniski pacientes var būt asimptomātiskas vai sūdzēties par nelielu urīna daudzumu urinācijas laikā, urinēšanas biežumu, lēnu vai intermitējošu urinēšanu, sāpēm vai diskomfortu urīnpūslī, urīna nesaturēšanu, par piepūli, lai iztukšotu urīnpūsli, par nepilnīgu urīnpūšļa iztukšošanās sajūtu. [7] Urīnpūšļa iestiepumu un palielinājumu var sapalpēt vai vizualizēt ar ultraskaņu.
Latvijā sievietēm ar urīna aizturi pēcdzemdību periodā piekopj šādu ārstēšanas taktiku: ja adekvātas hidratācijas fonā nedēļniecei urināciju nenovēro sešu stundu laikā, tad ievieto intermitējošu urīnpūšļa katetru un mēra izdalīto urīna daudzumu vai urīnpūšļa atlieku tilpumu mēra ar USG palīdzību. Ja izdalītais urīna daudzums < 500 ml, tad atkārtoti jāmēra izdalītā urīna daudzums un atlieku urīna tilpums. Ja atkārtotā mērījumā atlieku tilpums urīnpūslī < 150 ml, tad tālākās darbības nav nepieciešamas, līdz parādās simptomi.
Savukārt, ja pēc urīnpūšļa katetrizācijas pirmreizēji iegūst > 500 ml urīna, tad paņem urīna analīzi un ievieto urīnpūšļa ilgkatetru uz 24 stundām; ja atlieku tilpums urīnpūsli > 150 ml, ilgkatetru ievieto uz nedēļu. Ja urinācijas problēmas persistē, nepieciešams iemācīt intermitejošo paškatetrizāciju un vērsties pie speciālista.
Starptautiskās rekomendācijas ziņo, ka PUR ārstēšanas pamatā ir intermitējoša katetrizācija. Farmakoloģiskā terapija nav efektīva. Urīnpūšļa katetrizācija ir indicēta pacientei, ja urīnpūsli var izpalpēt vēdera priekšējā sienā un sieviete nespēj iztukšot urīnpūsli vai mikcija ir nepilnīga. Parasti katetrizāciju veic ik pēc 4—6 h vai gadījumos, kad pacientei ir izteikta mikcijas vēlme. Katetrizāciju ir saprātīgi pārtraukt, ja atlieku urīna tilpums urīnpūslī < 150 ml un paciente spēj spontāni urinēt bez citiem traucējumiem.
Antibiotiku profilakse ar intermitējošo katetrizāciju nav nepieciešama. Urīna aizture parasti ir pašlimitējoša komplikācija, kas lielākoties izzūd vienas nedēļas laikā.
Urīnceļu infekcija (cistīts, pielonefrīts)
Cistīta simptomi ir dizūrija, biežāka urinācija, kairinājums, suprapubikālas sāpes un/vai hematūrija, bet nenovēro drudzi, ja infekcija ir izolēta urīnpūslī. Pielonefrīts var būt saistīts ar cistītu, bet tam raksturīgs drudzis (> 38 °C), drebuļi, sāpes sānos, mugurkaula leņķa jutīgums un slikta dūša/vemšana.


2. tabula
Urīnceļu infekcijas ārstēšanas rekomendācijas
UCI arī šajā gadījumā iedalām:
- nekomplicētas — nav obstrukcijas un nav strukturālu izmaiņu nierēs vai urīnceļos;
- komplicētas — ir obstrukcija, strukturālas izmaiņas, ir pavadošas blakusslimības (cukura diabēts, neitropēnija).
Ārstēšanas taktika atkarīga no pacientes faktoriem (2. tabula).
Rezistences riski
Riska faktori rezistentu mikroorganismu klātbūtnei:
- anamnēzē multirezistenta mikroflora urīnā,
- pacientes ilgstoša uzturēšanās ārstniecības un aprūpes iestādē,
- fluorhinolonu, TMP/SMX, plaša spektra bēta laktāmu (trešās un augstākas paaudzes cefalosporīnu) lietošana,
- nesens ceļojums uz pasaules rajoniem, kuros ir daudz multirezistentu organismu. [22]
Komplikācijas zarnu traktā un proktoloģiskas komplikācijas
Simptomātiski hemoroīdi
Simptomātiski hemoroīdi pēcdzemdību periodā ir visai bieža komplikācija (~ ⅓ sieviešu). [8] Ārstēšanas pieeja izriet no simptomiem (nieze, asiņošana, sāpes vai prolapss). Dažas no ārstēšanas iespējām aplūkotas 3. tabulā.
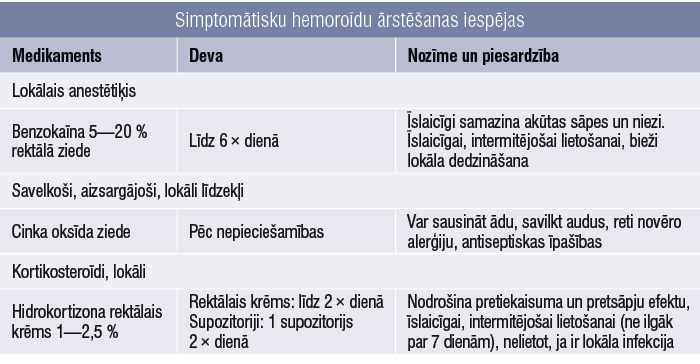

3. tabula
Simptomātisku hemoroīdu ārstēšanas iespējas
Fulminants kolīts
Clostridium difficile var kolonizēt cilvēka zarnu traktu un izmainīt normālo zarnu trakta mikrofloru pēc antibakteriālās terapijas, ko vairākas sievietes saņem dzemdību laikā vai pēc dzemdībām. [4] C. difficile izraisīta fulminanta kolīta klīniskā aina ir caureja, sāpes vēdera apakšējā kvadrantā vai izkliedētas sāpes vēderā, vēdera uzpūšanās, drudzis, hipovolēmija, laktātacidoze, hipoalbuminēmija, paaugstināts kreatinīna līmenis un izteikta leikocitoze (līdz 40 000 vai vairāk balto asins šūnu/µl).
Citas komplikācijas
Vēnu varikoze
Simptomātiskai apakšējo ekstremitāšu vēnu varikozei grūtniecība ir riska faktors, kas var izpausties un izraisīt sūdzības gan pirmsdzemdību periodā, gan pēcdzemdību periodā. [9]
Kāju pacelšana, vingrošana un kompresijas zeķu lietošana uzlabo skābekļa transportu uz ādu un zemādas audiem, mazina tūsku, samazina iekaisumu un kontrahē paplašinātās vēnas. Varikozas vēnas ir virspusēja flebīta un trombozes riska faktors.
Vairogdziedzera slimības
Gan nesāpīga tireoidīta (pēcdzemdību tireoidīta), gan Greivsa slimības izplatība pēcdzemdību periodā ir palielināta (~ 8 % sieviešu vispārējā populācijā). Pētījumā Japānā 86 % pacienšu, kurām pirmajos trīs pēcdzemdību mēnešos attīstījās tireotoksikoze, tika diagnosticēts tireoidīts, bet pēc 6,5 mēnešiem visām pacientēm attīstījās Greivsa slimība. [13]
Sievietēm ar 1. tipa cukura diabētu risks ir palielināts vairāk nekā 2 ×, bet sievietēm ar antitireoīdām peroksidāzes antivielām — vairāk nekā 5 ×.
Psihiskās veselības problēmas
Pēcdzemdību garastāvokļa traucējumi attīstās daudzām sievietēm. Ir svarīgi, lai pēcdzemdību aprūpē ietvertu arī regulāru pēcdzemdību depresijas un trauksmes skrīningu, visās pēcdzemdību vizītēs izmantojot standartizētu rīku, piemēram, 10 punktu Edinburgas pēcdzemdību depresijas skalu.
Sievietēm, kurām ir augsts pēcdzemdību garastāvokļa traucējumu risks, piemēram, sievietēm ar depresiju, trauksmi, bipolāriem traucējumiem, anamnēzē pēcdzemdību depresija vai citi ārstējami psihiski stāvokļi, jāapsver papildu agrīnas pēcdzemdību novērošanas vizītes, lai novērtētu garastāvokli un pielāgošanos jaunajiem apstākļiem.