Lai gan tiek uzskatīts, ka ausu, kakla un deguna ārstiem aktīvākais darba laiks ir aukstajos gada mēnešos, kad ir augsts saslimstības līmenis ar augšējo elpceļu infekcijām, loriem darba netrūkst arī vasarā. Vasaras mēnešiem sava specifika – karsts laiks, caurvēji un/vai kondicionieri, līdz ar to krasas temperatūras svārstības, kā arī atvaļinājuma prieki – peldēšanās. Vasarai raksturīga saslimšana – ārējās auss ejas iekaisums. Otra biežākā saslimšana ir tonsilīts un tā komplikācija paratonsilārais abscess.
Ārējās auss ejas iekaisums (ottitis externa circumscripta/diffusa)
Viens no biežākajiem ausu sāpju iemesliem vasarā ir ārējās auss ejas iekaisums. To provocē karstais laiks, svīšana un peldēšanās, kā arī ausu tīrīšanas paradumi – vates kociņu izmantošana auss ejas tīrīšanai. Vidējā ārējās auss ejas iekaisuma incidence ir 4 uz 1000 iedzīvotājiem, vidēji 3–10% otorinolaringologa pacientu ārsta palīdzību meklē tieši ar ārējās auss iekaisumu, 80% gadījumu ir vasarā, kad ir silts un mitrs (pēc ASV datiem). [1] Kopumā ārējās auss ejas iekaisumus (ottitis externa) var iedalīt:
- akūts lokāls auss ejas iekaisums – ārējās auss ejas furunkuls (ottitis externa circumscripta);
- akūts difūzs (bakteriāls) auss ejas iekaisums (ottitis externa diffusa);
- ekzematozs auss ejas iekaisums – hronisku ādas saslimšanu, piemēram, psoriāzes, seborejiska dermatīta, atopiska dermatīta, gadījumā;
- hronisks auss ejas iekaisums (ottitis externa chronica);
- ārējās auss ejas sēnīšu iekaisums (otomycosis);
- ļaundabīgs jeb nekrotizējošs ārējās auss ejas iekaisums (ottitis externa maligna).
Šajā rakstā vairāk par pirmajiem diviem akūta ārējās auss ejas iekaisuma veidiem.
Īsumā par ārējās auss ejas anatomiju
Ārējās auss sastāv no ārējās auss gliemežnīcas, auss ejas un bungplēvītes ārējās daļas. Auss eja ir apmēram 2,5 cm gara (pieaugušam cilvēkam), tās ārējo ⅓ veido auss gliemežnīcas skrimslis, iekšējās ⅔ – deniņu kaula kanāls, uz abu auss ejas daļu robežas ir neliels sašaurinājums – isthmus. Auss ejas āda biezāka ir skrimšļainajā daļā, kur tai ir arī labāk attīstīti zemādas audi. Kaulainajā daļā āda ir plāna un cieši saistīta ar periostu, šajā daļā nav attīstītu zemādas audu. Auss ejas matiņu folikuli vairāk izvietoti ārējā trešdaļā. Auss ejas kaulainās sieniņas priekšējā daļa piedalās žokļa locītavas veidošanā, tāpēc iekaisums ārējā auss ejā izpaužas ar sāpēm žokļa locītavas kustības laikā (runājot, košļājot).
Etioloģija
Biežākie ārējās auss ejas iekaisuma izraisītāji ir ādas mikrofloras veidotāji – Staphylococcus epidermidis, Staphylococcus aureus, retākos gadījumos anaerobie mikroorganismi, Propionibacterium acnesare. Ottitis externa diffusa vairākumā gadījumu izraisa Pseudomonas aeruginosa. [2] Biežākie akūta auss ejas iekaisuma izraisītāji apkopti 1. tabulā.
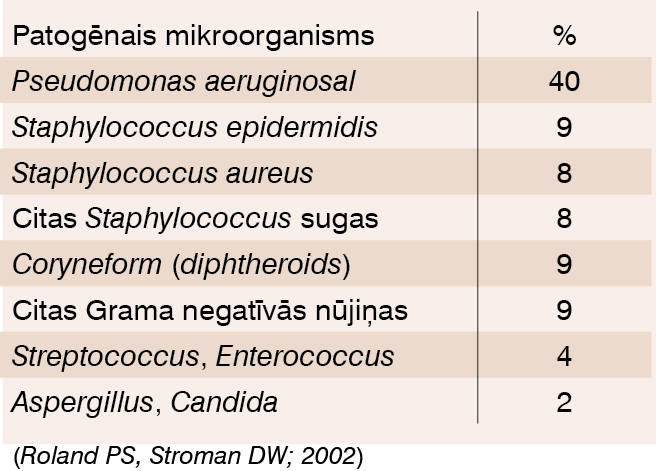

1. tabula
Biežākie akūta auss ejas iekaisuma izraisītāji
Patoģenēze
Lai attīstītos ārējās auss ejas iekaisums, izšķirīga nozīme ir epitēlija bojājumam: augsta temperatūra un mitrums – peldoties, auss ejas mehāniska trauma – mēģinot pašam iztīrīt sēru, sārmainas vides veidošanās auss ejā (hlorēts baseina ūdens). Ārējās auss ejas ādā mitruma un mikroplaisiņu ietekmē notiek epitēlija virsējās daļas deskvamācija. Šādā siltā, mitrā vidē baktērijas dziļāk invadē ādas audos, īpaši, ja pirms tam ir bijusi trauma. Tālāk iekaisums var attīstīties lokāli matu folikulos (furunkuls) vai difūzi auss ejas ādā. [3; 4] Tas atkarīgs gan no auss ejas ādas stāvokļa, traumas, gan no mikroorganisma, kas izraisa iekaisumu – Staphilococus aureus parasti izraisa lokālu ārējās auss ejas iekaisumu (furunkulu), jo lokalizējas matu maisiņos, Streptococcus pyogenis var izraisīt rozi auss ejā un uz ārējās auss gliemežnīcas, Pseudomona aeruginosa raksturīgs difūzs auss ejas ādas iekaisums. [4]
Klīnika
Ārējās auss ejas iekaisuma raksturīgākās pazīmes ir sāpes ausī, īpaši pie žokļa locītavas kustībām, kā arī sāpes, uzspiežot auss ejai, sāpes, pavelkot aiz auss. Sāpju intensitāte var variēt no nelielām sāpēm vai pat tikai niezes līdz intensīvām nakts sāpēm. Sākumā auss ejas apvidū ir nieze, aizliktas auss sajūta. Bieži ir arī pietūkums ap auss gliemežnīcu, tragus apvidū, palielināti reģionālie limfmezgli. Var būt izdalījumi no auss – otorhoe (biežāk auss ejas furunkula gadījumā – tam atveroties). Otoskopijā redzama ārējās auss ejas hiperēmija un tūska, auss ejā var būt izdalījumi – strutas, nolobījies epitēlijs. Parasti izdalījumi ir gaiši, bet aspergillus sēnīšinfekcijas gadījumā ir tumši pelēki, pat melni izdalījumi, ko literatūrā apraksta kā “slapjas avīzes”. [4] Ārējās auss ejā var attīstīties arī specifiski iekaisumi, piemēram, roze. Klīnika neatšķirsies no rozes citās ķermeņa daļās – vispirms augsta ķermeņa temperatūra, drudzis, intoksikācija, tad stipras sāpes ausī, apsārtums ar asām robežām, parasti auss gliemežnīca, aizauss rajons. Terapija kopumā neatšķiras no rozes ārstēšanas ieteikumiem.
Diagnostika
Diagnostikas pamatā anamnēze, sūdzības un apskate. Ārējās auss ejas iekaisuma gadījumā pacients sūdzēsies par sāpēm, mēģinot apskatīt ausi. Auss ejas āda pietūkusi, apsārtusi, kanāls izteiktas tūskas dēļ reizēm pat bez lūmena. Furunkula gadījumā redzams viens vai vairāki furunkuli, parasti auss ejas sākuma daļā, difūza ārējās auss ejas iekaisuma gadījumā redzama hiperēmēta, tūskaina, macerēta auss ejas āda, nolobījies epitēlijs, sērs. Ja izdalījumu vai sēra dēļ auss eja nav pārskatāma, tā noteikti jāiztīra, lai iespēju robežās apskatītu gan auss eju, gan bungplēvīti. Bungplēvīte ārējās auss ejas iekaisuma gadījumā arī var būt viegli hiperēmēta, tomēr būs saglabātas tās kontūras.[5; 6] Papildu izmeklējumi ārējās auss ejas iekaisuma gadījumā parasti nav nepieciešami. Gadījumā, ja ir diferenciāldiagnoze ar akūtu vai hronisku vidusauss iekaisumu, mastoidītu un sekundāru ārējās auss ejas iekaisumu, jāveic datortomogrāfija deniņu kaula piramīdām, kur būs redzams saturs bungu dobumā un aizauss kaula šūnās. Ārējās auss ejas iekaisuma gadījumā datortomogrāfijā var būt redzama sabiezēta bungplēvīte vai reaktīva gļotādas tūska bungu dobumā un/vai piegulošajās aizauss šūnās, bet nebūs masīva strutaina satura, kaulu destrukcijas, kas vērojamas radioloģiskajos izmeklējumos akūta vai hroniska vidusauss iekaisuma, mastoidīta gadījumā. [6; 7]
Terapija
Lielākoties lokāla terapija – auss ejas tualete un topiski uzklāj krēmu ar antibiotikām un steroīdiem. Smagākos gadījumos (izteikta auss ejas tūska, sāpes, paaugstināta ķermeņa temperatūra, izteikta reģionālā limfadenopatija) pievieno arī sistēmiskos antibakteriālos līdzekļus. Auss ejas furunkula gadījumā izvēles preparāti ir 3. paaudzes penicilīni – amoksicilīns vai amoksicilīns/klavulānskābe, difūza auss ejas iekaisuma gadījumā izvēles preparāti ir no hinolonu grupas – ciprofloksacīns. [8] Simptomātiskai terapijai pievieno pretsāpju terapiju – nestereoīdos pretiekaisuma līdzekļus, izteiktas tūskas gadījumā arī antihistamīnus. Nevar pārvērtēt auss ejas tualetes nozīmi difūza ārējās auss ejas iekaisuma gadījumā. Vispirms pēc apskates un diagnozes noteikšanas jāiztīra auss eja. Visbiežāk iesaka auss eju izskalot ar siltu sterilu fizioloģisko nātrija hlorīda šķīdumu vai lokāliem antiseptiskiem šķīdumiem, piemēram, hlorheksidīna 1% šķīdumu. [8] Nevajadzētu lietot spirtu saturošus šķīdumus, jo tie kairina iekaisušo ādu. Ar sūkņa palīdzību no auss ejas var atsūkt patoloģisko saturu – strutas, eksudātu, nolobījušos epitēliju. Tomēr visas šīs manipulācijas jāveic ļoti uzmanīgi, izvairoties no auss ejas ādas traumēšanas. Kad auss ejas āda attīrīta, lokāli aplicē krēmu vai auss pilienus, kas satur antibiotikas un pretiekaisuma līdzekļus. Priekšroka auss pilieniem, kas satur hinolonu grupas antibiotikas, jo tās ir efektīvas cīņā ar biežāko ierosinātāju – Pseudomona. [8] Jāatceras, ka kategoriski kontrindicēti preparāti, kas satur aminoglikozīdus (to ototoksiskās darbības dēļ).
Komplikācijas
Komplikācijas parasti attīstās pacientiem ar blakus saslimšanām – cukura diabētu, hronisku sirds–asinsvadu slimību, hroniskas aknu un nieru saslimšanas imūnsupresiju. [7] Biežākās ārējā auss iekaisuma komplikācijas ir perihondrīts, hondrīts un celulīts. Šajā gadījumā nereti nepieciešama incīzija, indicēta ārstēšanās stacionārā. Perihondrīta pazīmes ir auss gliemežnīcas apsārtums, tūska, reizēm pat cianoze. Palpējot auss gliemežnīcu, jūtams, ka skrimslis ir sabiezēts, ļoti sāpīgs; ja pievienojusies abscidēšanās, tad vēro fluktuāciju. Perihondrīta un hondrīta nopietnību nosaka skrimšļa destrukcija iekaisuma rezultātā. Vēlīna komplikācija – ārējās auss ejas ādas fibroze. Šajā gadījumā cirkulāri sašaurinās ārējās auss ejas kanāls, nav vērojamas sāpes, izdalījumi vai apsārtums, bet var būt sūdzības par pasliktinātu dzirdi. Terapija šādā gadījumā ir visai ierobežota, operācijas (meatoplastika – ārējās auss ejas sieniņas plastika) nav efektīvas. [4]
Profilakse
Cilvēkiem, kas reiz jau slimojuši ar ārējās auss ejas iekaisumu, ir lielāka iespējamība tā atkārtojumam. [3] Lai izvairītos no ārējās auss ejas iekaisuma, jāievēro vairāki ieteikumi.
- Netraumēt auss ejas ādu. Auss ejas āda visbiežāk tiek traumēta, ja auss ejas tīrīšanai lieto vates kociņus. Atkārtoti jāizglīto pacienti un jāskaidro, kā pareizi tīrīt auss ejas.
- Peldoties jālieto peldcepure, kas nosedz auss ejas, vai jālieto speciāli ausu ieliktņi, lai auss ejā neiekļūtu ūdens. Ja auss ejā tomēr iekļūst ūdens, to izslauka ar salveti vai mīkstu dvielīti tikai tik dziļi, cik iespējams ar pirkstiem.
- Arī mūzikas klausīšanās, lietojot mikrofonus (austiņas), ko ievieto auss ejā, var traumēt auss ejas ādu un tādā veidā veicināt auss ejas iekaisuma attīstību.
No prakses novērojumiem – kolēģi terapeiti un kardiologi bieži traumē auss ejas ādu ikdienas darbā, lietojot fonendoskopu.
Īsa atkāpe – kukaiņi (svešķermeņi) auss ejā
Vēl viena no vasaras mēnešu biežākajām problēmām ir kukaiņi auss ejās. Visbiežāk auss ejā ielido mazas mušiņas, odi un – lai cik dīvaini izklausītos – arī naktstauriņi. Galvenās sūdzības tad ir par sāpēm un ārkārtīgi nepatīkamām sajūtām ausī, kukainim kustoties. Pirmā palīdzība, ko ieteikt pacientam, parasti telefoniski: ieliet ausī siltu ūdeni, tādā veidā “noslīcinot” kukaini. Kukainis vairs nekustas, pacients nomierinās, sāpju vairs nav. Tad ar siltu ūdens strūklu izskalo kukaini no auss ejas. Parasti tas notiek diezgan viegli. Pēc kukaiņa evakuācijas auss eju izskalo, dezinficē.
Paratonsilārs abscess
Vēl viena no vasaras karsto mēnešu raksturīgākajām saslimšanām ausu–kakla–deguna ārstu praksē ir akūtu vai hronisku tonsilītu komplikācija – paratonsilāri abscesi. Paratonsilārāis abscess ir viena no biežākajām (un, par laimi, vieglākajām) kakla dziļo starpfasciju telpu infekcijām. Paratonsilārā abscesa gadījumā iekaisums, strutas sakrājas paratonsilārajā telpā – aiz mandeles, kakla mīkstajos audos. Biežāk paratonsilāri abscesi ir jauniem cilvēkiem, tomēr sastopami visās vecumgrupās.
Anatomija
Aukslēju mandeles atrodas mandeļu nišās, ko veido mīksto aukslēju loki. Ap aukslēju mandeli ir labi attīstīta kapsula, bet mandeļu virsmā redzamas daudzas kriptas, kas nodrošina mandeles pamata funkciju veikšanu. Aukslēju mandeles sāk attīstīties pēdējos gestācijas mēnešos un turpina augt bērnībā, maksimālo lielumu sasniedzot apmēram 9 gadu vecumā, pēc tam notiek to daļēja involūcija. [9] Mandeļu lielumam un izskatam klīniskajā praksē nav nozīmes – vesels cilvēks var būt gan ar izteikti lielām, daivainām mandelēm, gan arī ar pavisam mazām un rētainām. Paratonsilāro abscesu dalījums pēc lokalizācijas: augšējais (mandeles augšējā pola apvidū), apakšējais (mandeles apakšējā pola apvidū) un mugurējā loka abscess.
Etioloģija
Jāatceras, ka paratonsilārs abscess visbiežāk ir komplikācija akūtam vai hroniskam aukslēju mandeļu iekaisumam. Parasti izraisa tie paši mikroorganismi, kas akūtu tonsilītu – A grupas streptokoki, Fusobacterium, Staphylococcus aureus, Peptostreptococcus, Haemophilus influenzae, Prevotella. [10] Reizēm paratonsilārs abscess var veidoties kā odontogēnas infekcijas komplikācija – līdz 12% gadījumu. [10]
Patoģenēze
Precīzi patoģenēzes mehānismi, kāpēc attīstās paratonsilāra infekcija, līdz šim nav noskaidroti. Šobrīd vadošās teorijas atzīmē mazo rīkles sieniņas un supratonsilāro siekalu dziedzeru, t.s. Vēbera (Weber’s glands) siekalu dziedzeru nozīmi paratonsilāras infekcijas un abscesa attīstībā. [11] Iespējams, nozīme ir arī neitrofilo leikocītu migrācijas traucējumiem mandeļu kriptās [12], kā rezultātā mikroorganismi nokļūst paratonsilārajā telpā, radot iekaisumu un abscidēšanos.
Klīnika
Pacienti sūdzas par stiprām sāpēm kaklā, parasti vienā pusē. Sāpju dēļ grūti atvērt muti, norīt siekalas, runāt. Runājot ir tipisks balss aizsmakums – “karsta kartupeļa balss”. Ķermeņa temperatūra var būt paaugstināta vai subfebrila, reizēm, ja lietotas antibiotikas, abscess labi noformējies. Apskatīt kaklu ir grūti, jo sāpju dēļ pacients nevar atvērt muti, tomēr apskatē jāpievērš uzmanība mandelēm, īpaši mandeļu lokiem un mīkstajām aukslējām virs un blakus mandelei. Apskatē mandele būs hiperēmēta, bez aplikuma, novirzīta mediāli, izteikta aukslēju mīksto loku infiltrācija, velvēšanās. Uvula tūskaina, nobīdīta uz veselās mandeles pusi. Apskatē jāpievērš uzmanība arī zobu stāvoklim, siekalu dziedzeru izvadiem, jo paratonsilārs abscess var attīstīties arī kā dentālas infekcijas komplikācija. Palpējot jāpievērš uzmanība reģionālajiem limfmezgliem (tie būs palielināti, vairāk vienpusēji), zemžokļa un kakla laterālajam apvidum, balsenes apvidum. Paratonsilārs abscess var tālāk komplicēties ar citu kakla dziļo starpfasciju telpu flegmonu un abscidēšanos.
Diagnostika
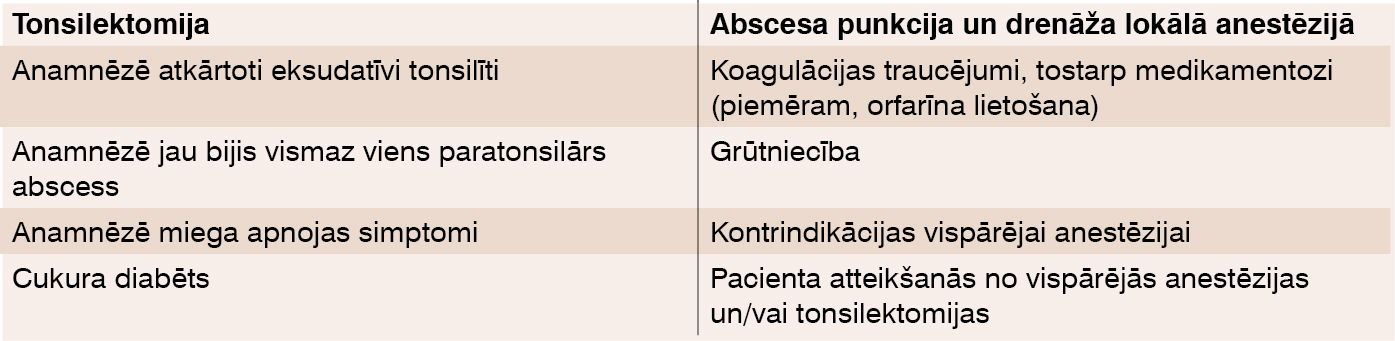

2. tabula
Indikācijas tonsilektomijai/abscesa punkcijai un drenāžai
Diagnostikas pamatā klīnika un apskate. Papildu izmeklējumi nepieciešami, lai izslēgtu infekciozo mononukleozi, limfomu, ja ir pamatotas norādes – asinsaina, ultrasonogrāfija kakla limfmezgliem, kā arī tad, ja ir aizdomas par citu kakla dziļo starpfasciju telpu flegmonu vai abscesu – retrofaringeālās, parafaringeālās, mediastinītu. Šajā gadījumā nozīmē datortomogrāfiju ar kontrastvielu kakla audiem un videnei. Terapija Pretsāpju un pretiekaisuma terapija, kā arī dezintoksikācijas terapija, kombinējot ar ķirurģisku un antibakteriālu terapiju. Paratonsilārā abscesa gadījumā ir indicēta ķirurģiska ārstēšana. Visbiežāk pacientiem veic neatliekamu tonsilektomiju un abscesa drenāžu (skat. 2. tabulā). [13]
Izvēles medikamenti ir 3. paaudzes penicilīnu grupa (skat. 3. tabulā). [15]
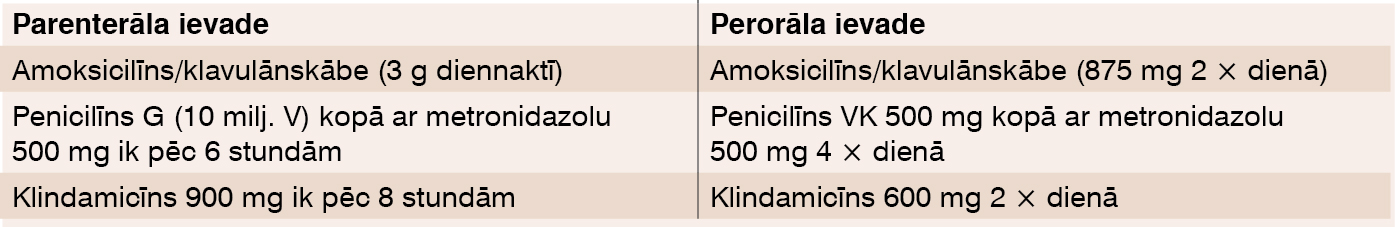

3. tabula
Antibakteriālās terapijas izvēles algoritms
Joprojām strīdīgs ir jautājums par steroīdu pievienošanu terapijā. Literatūrā ir dati par steroīdu (metilprednizolona) pozitīvo ietekmi uz slimības gaitu – ātrāku simptomu (sāpju, pietūkuma) mazināšanos, salīdzinot ar pacientiem, kas metilprednizolonu nesaņēma. [16]. Praksē glikokortikoīdus paratonsilārā abscesa gadījumā ordinējam pacientiem ar draudošu elpceļu stenozi, kā arī gadījumos, ja paratonsilārs abscess komplicējas ar citām kakla dziļo starpfasciju telpu infekcijām.
Komplikācijas
Visbiežākās paratonsilāra abscesa komplikācijas ir infekcijas izplatīšanās uz citām dziļajām starpfasciju telpām, kā arī mediastinu, elpceļu stenoze un elpošanas traucējumi izteiktas tūskas un infiltrācijas dēļ. Komplikācijas biežāk attīstās pacientiem ar pavadošām sistēmas saslimšanām – cukura diabētu, imūnsupresētiem pacientiem.