Kāju tūska ir biežs simptoms, ko novērojam ikdienas praksē. Tūska var palikt subklīniska, ja šķidruma stāze nepārsniedz 2—3 litrus. Savlaicīga tūsku pataloģijas atpazīšana un efektīva ārstēšana samazina komplikāciju biežumu un uzlabo pacientu dzīves kvalitāti. Rakstā aplūkoti biežākie kāju tūsku iemesli un galvenie ārstēšanas principi.
Etioloģija un lokalizācija
Tūskas etioloģija ir daudzpusīga:
- paaugstināts hidrostatiskais spiediens kapilāros;
- reģionāla venoza hipertensija (biežāk unilaterāli): vena cava, vena iliaca kompresija,dziļo vēnu tromboze,hroniska venoza nepietiekamība, audu saspieduma sindroms;
- sistēmiska venoza hipertensija: sirds mazspēja, konstriktīvs perikardīts, restriktīva kardiomiopātija, trikuspidāla nepietiekamība, ciroze/aknu mazspēja;
- palielināts plazmas tilpums: sirds mazspēja, nieru mazspēja, medikamenti, grūtniecība, premenstruāla tūska;
- pazemināts plazmas onkotiskais spiediens;
- proteīnu zudums: malabsorbcija, preeklampsija, nefrotiskais sindroms;
- samazināta proteīnu sintēze: ciroze/aknu mazspēja, malnutrīcija, malabsorbcija, beriberi slimība;
- palielināta kapilāru caurlaidība: alerģiskas reakcijas, apdegumi, iekaisums/lokāla infekcija (roze, artrīts), terapija ar interleikīnu-2;
- limfātiska obstrukcija vai paaugstināts intersticiālais spiediens: limfadēma (primāra vai sekundāra (palielināti limfmezgli malignitātes dēļ, pēc ķirurģijas/radiācijas, filariāzis));
- citi: idiopātiska, miksedēma, acrodermatitis chronica atrophicans, sinoviālās cistas ruptūra.
Perifēras tūskas iemesls ir pārlieka šķidruma uzkrāšanās intersticiālajā telpā. Tā var būt lokalizēta tikai pēdās vai izplesties arī potītes līmenī un augšstilbā. Tūska var būt neliela, bet tā var būt arī invalidizējoši liela. Tūska var lokalizēties vienā vai abās apakšējās ekstremitātēs. Visbiežākie vienas kājas tūskas izraisītāji ir venoza vai limfātiska nepietiekamība, bet tās iemesli var būt dažādi (skat. 1. tabulu).


1. tabula
Tūskas lokalizācija pēc iemesla
Patofizioloģija
Kopējais ūdens daudzums cilvēka ķermenī sadalīts intracelulārajā un ekstracelulārajā telpā. Ekstracelulārā telpa, kas satur aptuveni trešdaļu no kopējā ūdens daudzuma, sastāv no intravaskulārās plazmas (25%) un ekstravaskulārās intersticiālās telpas (75%). Stārlings definējis fizioloģiskos spēkus, kas nodrošina ūdens līdzsvaru starp šīm telpām, un tie ir intravaskulārais un ekstravaskulārais hidrostatiskais spiediens, onkotiskā spiediena atšķirības intersticiālajā telpā un plazmā, asinsvadu sieniņas caurlaidība. Limfātiskā sistēma savāc šķidrumu un proteīnus no intersticiālās telpas un nogādā tos atpakaļ asinsritē. Izmaiņas šajā sarežģītajā homeostāzes sistēmā rada tūsku.
Stārlinga spēki
Paaugstināts venozais spiediens centrālo vai reģionālo vēnu obstrukcijas dēļ vai plazmas tilpuma pieaugums kapilāros rada hidrostatiskā spiediena pieaugumu, tāpēc veidojas tūska. Intersticiālo onkotisko spiedienu galvenokārt nosaka mukopolisaharīdi, filtrētie proteīni (albumīns), kapilāru sieniņas proteīnu caurlaidība un limfātiskais klīrenss. Kapilāru sieniņas caurlaidības izmaiņas nosaka citokīni, piemēram, TNF, IL-1, IL-10, cirkulējošie vazodilatējošie prostaglandīni un slāpekļa oksīds.
Renāli un neirohumorāli faktori
Starpaudu telpā viegli var uzkrāties vairāki litri šķidruma un pacienta svars var pieaugt par aptuveni 10%, līdz tūska ir palpējama. Šā intersticiālā šķidruma avots ir asins plazma. Normāli asins plazma ir aptuveni trīs litri.
Lielam šķidruma un elektrolītu daudzumam deponējoties intersticiālajā telpā, nieres nodrošina nātrija un ūdens aizturi, tādējādi radot hemodinamisku stabilitāti. Hroniskas sirds mazspējas un aknu cirozes gadījumā aktivējas neirohumorāla kaskāde, lai saglabātu nepieciešamo cirkulējošo tilpumu. Šī kaskāde palēnina glomerulu filtrācijas ātrumu (renāla vazokosntrikcija), palielina nātrija reabsorbciju, iedarbojoties angiotensīnam II un noradrenalīnam; pateicoties aldosteronam un antidiurētiskajam hormonam, palielina nātrija un ūdens reabsorbciju savacējkanālīšos. Endotēlija izstrādātajiem faktoriem, kā slāpekļa oksīdam un prostaglandīniem, ir liela nozīme homeostāzes nodrošināšanā. Apgriezti pretēji - samazināta nātrija un ūdens izdalīšana arī rada tūsku.
Biežākās kāju tūskas ķirurģijā
Biežākās tūskas kājās ir venozas patoloģijas vai sirds patoloģijas izraisītas. Tomēr dažkārt etioloģisko faktoru noteikt ir grūtāk un ir jāatceras arī par retākiem kāju tūsku iemesliem (skat. 2. tabulu).


2. tabula
Raksturīgās ādas izmaiņas kājas tūskas gadījumā
Vēnu mazspējas un dziļo vēnu trombozes izraisīta tūska
Hronisku venozu nepietiekamību izraisa venozo vārstuļu nepietiekamība, kas rada venozu hipertensiju. Biežākie venozo vārstuļu nepietiekamības iemesli ir iedzimts vēnu sieniņu vājums, vārstuļu mazspēja vai dziļo vēnu tromboze. Trombozes dēļ venozās vārstules destruējas, radot to nepietiekamību un vēnu sieniņas izmaiņas. Dziļo vēnu trombozes (DzVT) izraisīta tūska parādās pēkšņi dažās dienās un ir unilaterāla. Jo proksimālāka ir DzVT, jo izteiktāka tūska. Abu kāju tūsku novēro v. cava inferior trombozes gadījumā. Slimības tipiskā anamnēze, doplerdupleksogrāfija un D dimēru tests palīdz diferenciāldiagnostikā. Biežāk DzVT jāatšķir no Beikera cistas plīsuma, pēctraumas muskulatūras bojājumiem, starpfasciju hematomām.
Hroniska venoza mazspēja (HVM) dažādās smaguma pakāpēs var radīt kāju tūsku. Visbiežāk tā ir unilaterāla. Sākuma stadijās tūska ir mīksta, vēlāk parādās hroniskas vēnu un ādas izmaiņas: varikozitāte, indurācija, fibroze vai pigmentācija. Ekstremitāte ir pakļauta dažādu komplikāciju riskam: dermatīts, infekciozi iekaisumi un čūlu veidošanās. HVM radītais paaugstinātais venozais spiediens rada kapilāru filtrācijas traucējumus, limfātiskās sistēmas pārslodzi un tūsku. Venozas tūskas pamatā ir pārlieku daudz zemas viskozitātes, niecīgas proteīnu koncentrācijas šķidruma deponēšanās audu intersticiālajā telpā. Tūska parasti pieaug dienas laikā un vislielākā ir vakarā. Siltie gadalaiki vai atrašanās karstās telpās tūsku veicina, pastiprinot perifēro vazodilatāciju.
HVM diagnostikā vislabākā metode ir doplerdupleksogrāfija, kas uzrāda venozo atvilni kādā no maģistrālajām vēnām. Jo vairākās vēnu sistēmās ir patoloģija, jo tūska parasti izteiktāka. Ņemot vērā HVM komplekso patoģenēzi, pašreiz nav atrasta korelācija starp tūskas lielumu un patoloģiskajā procesā iesaistītajām vēnām. Piemēram, pacientam ar izteiktu atvilni dziļajās vēnās tūsku var nebūt, bet pacientam ar nelielu virspusējās vēnas patoloģiju tūska var pasliktināt dzīves kvalitāti.
Limfātiska tūska
Limfātisku tūsku veido pārāk liels ar proteīniem bagāta intersticiālā šķidruma daudzums ādas un zemādas audos. Limfātiskā tūska atšķirībā no HVM izraisītas tūskas parasti nakts laikā ievērojami nemazinās. Izšķir primāru un sekundāru limfātisku tūsku. Otro novēro daudz biežāk.
Primāra limfātiskā tūska (LT) ir diezgan blīva, pelēcīgi bāla un nesāpīga. Tā veido perpendikulāras krokas uz pirkstiem. LT var būt asimetriska un pat unilaterāla. To parasti novēro sievietēm līdz 30 gadu vecumam. Tikai dažreiz LT izzūd naktī vai ir pārejoša. Parasti tā progresē un var veidoties elefantiāze. Kaut arī 50% gadījumu LT, kas bijusi unilaterāla, pēc pāris gadiem kļūst bilaterāla, tā paliek asimetriska.
Sekundāra LT rodas limfvadu obstrukciju (iekaisuma vai audzēja izraisīta limfadenopātija, primārs vai sekundārs audzējs) dēļ. Sekundārā LT veidojas no kājas augšdaļas uz perifēriju. Dažkārt LT kombinējas ar vēnu mazspējas izraisītu tūsku.
Hroniskas limfastāzes rezultātā veidojas ādas un zemādas fibroze un tipiskas ādas izmaiņas. Limfātiskai tūskai raksturīga pēdas dorsālās virsmas tūska. Šīs tūskas dēļ nav iespējams izveidot ādas kroku uz kāju pirkstiem, klīniski tā zināma kā Stemmera pazīme. Limfātiskās tūskas diagnostikā vislabāk der doplerdupleksogrāfija un kodolmagnētiskā rezonanse.
Arteriālas išēmijas tūska
Šis tūskas veids izdalāms praktiskās nozīmes dēļ. Nereti, saistot unilaterālu kājas tūsku ar venozu patoloģiju, netiek diagnosticēts tūskas patiesais iemesls - arteriāla išēmija. Išēmiska tūska parasti ir iekaisuma rakstura, bieži saistīta ar infekciju. Tūskas iemesls ir perifēro artēriju okludējoša slimība, ko lielākoties izraisa ateroskleroze, retāk Burgera slimība vai endarterīts. Izteiktas išēmijas gadījumā pacients cenšas kāju turēt nolaistu pāri gultas malai, radot gravitācijas tūsku otrā kājā. Šāda abu kāju tūska var nepamatoti simulēt terapeitiskas ģenēzes tūsku.
Diferenciāldiagnostikā palīdz klīniskais izvērtējums. Sūdzības par citiem kājas išēmijas simptomiem (sāpes, tipiskas čūlas pēdā, gangrēna) un perifēra pulsa trūkums palīdz diagnozes precizēšanā. Pretēji HVM radītai tūskai slimniekam atvieglojumu rada kājas nolaišana zemākā pozīcijā. Ja tūskas dēļ nav iespējams noteikt perifēro pulsu, diagnozi precizē ar doplerdupleksogrāfiju. Išēmiska tūska ir bīstams signāls par draudošu kājas amputāciju. Šajos gadījumos vēlama asinsvadu ķirurga konsultācija par tālāko izmeklēšanas un ārstēšanas taktiku.
Lipedēma
Lipedēmu jeb tauku tūsku visbiežāk novēro sievietēm ar adipozitāti vai taukmaiņas traucējumiem. Tā drīzāk ir iedzimta kaite, nevis klasiska slimība. To nevar uzskatīt par tūskas klasisku formu, jo tās pamatā ir īpatnības tauku nogulsnēšanās procesā. Tauku tūska rodas pēc pubertātes un pakāpeniski pieaug. Lipedēma ir simetriska un izplatās no iegurņa līdz pat potītēm. Pretēji limfātiskai tūskai lipedēmu praktiski nekad nenovēro uz pēdu mugurējās virsmas. Palpatori šī tūska neveido "bedrītes". Lipedēma parasti lokalizējas uz augšstilba laterālās virsmas, ceļu mediālās virsmas (viegli palpējams sabiezējums) un potītēm.
Palpatori tā ir jutīga, jo ir mazināta ādas elastība un kapilāri ir trausli. Lipedēma bieži kombinējas ar cita veida tūsku. Simptomi izteiktāki ir karstā laikā.
Kardiāla tūska
Sirds mazspējas gadījumā paaugstināts venozais spiediens, ko izraisa kambaru sistoliskā vai diastoliskā disfunkcija, paaugstina kapilāro hidrostatisko spiedienu, tāpēc rodas tūska. Pie kreisās sirds mazspējas rodas plaušu tūska, pie labās sirds mazspējas - perifēra tūska. Konstriktīva perikardīta un restriktīvas kardiomiopātijas radītie simptomi ir līdzīgi labās sirds mazspējas rādītajiem - paaugstināts venozais spiediens, sastrēgums aknās, ascīts un perifēra tūska. Parasti tūska ir bilaterāla un samērā simetriska. Palpējot rada "bedrītes". Parasti veidojas apakšstilbos staigājošiem, bet ir difūza gulošiem slimniekiem. Tās mazināšanās naktī saistīta ar niktūriju (pretstatā vēnu tūskai). Parasti ir arī citi sirds slimības simptomi.
Miksedēma
No endokrīnās tūskas veidiem biežākā ir miksedēma (blīva pseidotūska, ne vienmēr simetriska), hiper-aldosteronisms (arteriālā hipertensija un hipokaliēmija vai cirotisks ascīts, nefrotiskais sindroms) un diabētiskā tūska (simetriska, mīksta, nesāpīga, pēdas un potīšu mugurējā virsmā). Miksedēmu novēro pacientiem ar hipertireoīdismu vai hipotireoīdismu, biežāk pacientiem ar vairogdziedzera hormonu deficītu. Biežāk tūska lokalizējas acs plakstiņos, sejā un uz plaukstu dorsālās virsmas. Palielinātas kapilāru sieniņas caurlaidības dēļ starpaudu telpā uzkrājas proteīni un mukopolisaharīdi, pēc tam uzkrājas arī ūdens un nātrijs.
Grūtniecība
Perifēru tūsku novēro 80% grūtnieču, pusei pacienšu tūska lokalizējas apakšējās ekstremitātēs. Biežāk tūsku novēro otrajā trimestrī. Tūskas attīstību veicina vairāki faktori: palielināts plazmas tilpums un nātrija uzkrāšanās, pavājināta plazmas proteīnu koncentrācija, paaugstināts kapilāru hidrostatiskais spiediens grūtniecības vēlīnā periodā, ko rada mehāniska apakšējās dobās vēnas un iegurņa vēnu kompresija.
Infekcijas iekaisuma tūska
Iemesls var būt rozes iekaisums, mīksto audu flegmona vai osteomielīts. Šīs tūskas parasti pavada drudzis, lokālas sāpes un to pastiprināšanās pie ekstremitāšu kustībām.
Nefrotiskais sindroms
Šim sindromam raksturīga proteīnūrija, hipoalbuminēmija, hiperlipidēmija un tūska. Nefrotisku proteinēmiju bieži izraisa diabētiska nefropātija vai primāra glomerulāra slimība. Tūska rodas pazemināta koloīdā onkotiskā spiediena dēļ, ko izraisa proteīnūrija, tāpēc ūdens deponējas intersticiālajā telpā.
Hipoproteinēmija
Hipoproteinēmiju novēro ne tikai nefrotiskā sindroma gadījumā, bet arī uztura deficīta, proteīnzaudējošas enteropātijas, aknu slimību gadījumā, kad traucēta aknu sintēzes funkcija. Albumīns ir svarīgs onkotiskā spiediena saglabāšanā, tā līmenim asins plazmā pazeminoties zem 2 g/dl, veidojas tūska.
Ciroze
Aknu slimībai beigu stadijā raksturīga ūdens un nātrija uzkrāšanās organismā. Biežāk šķidrums uzkrājas peritoneālajā telpā ascīta veidā, perifēra tūska parādās, slimībai progresējot, gadījumos, kad novēro smagu hipoalbuminēmiju.
Medikamentu izraidīta tūska
Tūsku var izraisīt vai pastiprināt arī medikamenti (skat. 3. tabulu). Visbiežāk tūskas izraisa antihipertensīvie medikamenti, piemēram, kalcija kanālu blokatori un tiešie vazodilatatori. No kalcija kanāla blokatoriem visbiežāk tūskas izraisa dihidropiridīni, retāk fenilalkilamīna un benzotiazepīna klases medikamenti, kas izskaidrojams ar vairāk selektīvu arteriolu vazodilatāciju. Tiešie vazodilatatori, piemēram, minoksidils un diazoksīds, veicina nātrija reabsorbciju un aktivē renīna-angiotensīna-aldosterona sistēmu. Angiotensīnu konvertējošā enzīma inhibitori reti izraisa tūskas.
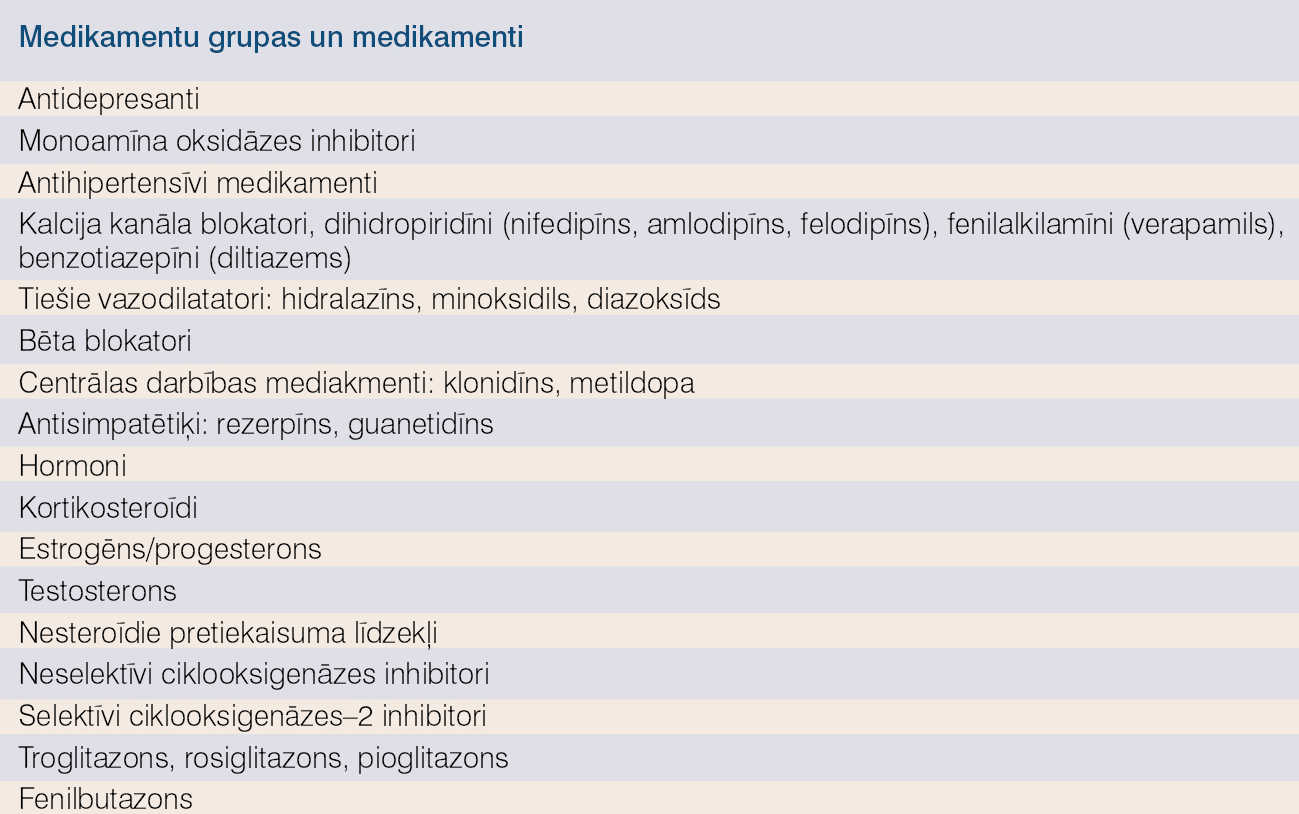

3. tabula
Medikamenti, kas izraisa perifēru tūsku
Troglitazons, rosiglitazons un pioglitazons var izraisīt perifēru vai plaušu tūsku un ir kontrindicēti pacientiem ar sirds mazspējas NYHA III-IV klasi.
Acrodermatitis chronica atrophicans
Laimas slimības (boreliozes) vēlīnās stadijās var novērot tūsku. Acrodermatitis chronica atrophicans raksturīga vairāk vai mazāk izteikta mīksta, nesāpīga bilaterāla vai unilaterāla kāju tūska ar plankumveida, zilpelēku, bieži apsārtumu locītavu apvidū. Ērces koduma vieta ne vienmēr ir atpazīstama, var būt novērojami citi vēlīnas boreliozes simptomi (neiropātija, artrītam līdzīgas sūdzības). Diagnostiska nozīme ir paaugstinātam IgG titram boreliozes seroloģiskajā diagnostikā.
Artrīts
Artrīta radītai tūskai raksturīga lokāli paaugstināta ādas temperatūra, apsārtums skartās locītavas apvidū. Skartajā locītavā kustoties rodas sāpes, tajā uzkrājas šķidrums.
Sinoviālās cistas ruptūra
Pacients apraksta pēkšņas sāpes proksimālajā ikru muskulatūrā, kam seko apakšstilba pietūkums. Pirms cistas plīsuma var būt sūdzības par traucējošu pretestību ceļa locītavā vai šķidruma uzkrāšanos tajā. Pēc sinoviālās cistas plīsuma tās šķidrums pārvietojas distāli un rada reaktīvu iekaisumu. Proksimālajā ikru muskulatūras ādā novērojamas dažādas izmaiņas, kā gaišs, difūzs apsārtums, un paaugstināta temperatūra. Diagnostikā palīdz ultrasonogrāfija, ar ko ne vienmēr iespējams lokalizēt plīsušo cistu, bet iespējams izslēgt citas patoloģijas, kas rada tūsku, piemēram, dziļo vēnu trombozi. Cistas sieniņas iespējams vizualizēt ar magnētiskās rezonanses palīdzību.
Idiopātiska tūska
Ar idiopātisku tūsku apzīmē vēl līdz galam neizprastu sindromu, kad novēro šķidruma uzkrāšanos apakšējās ekstremitātēs, kas primāri skar sievietes pirmsmenopauzes periodā. Klīniski novēro periodiskas tūskas pacientēm ar svara izmaiņām, kas nav saistītas ar menstruālo ciklu. Raksturīga plaukstu, kāju vai sejas tūska. Šo diagnozi nosaka pacientiem, kam izslēgtas visas citas tūsku radošās orgānu patoloģijas. Biežāk novēro trešajā un ceturtajā dzīves dekādē. Nereti novēro psiholoģiskus un emocionālas dabas traucējumus.
Klīniskā pieeja un galvenie tūskas mazinošie paņēmieni
Pacientam ar tūsku primāri uzmanība jāvērš uz orgānu sistēmu patoloģiju izslēgšanu, kas var būt par iemeslu tūskai. Ļoti svarīga ir precīza anamnēze un rūpīga izmeklēšana. Izmeklējot apakšējās ekstremitātes, nepietiek tikai ar palpējamas tūskas noteikšanu. Jānovērtē gan tas, vai tūska ir asimetriska, gan ādas izmaiņas, diskolorizācija, sāpīgums, mezgli un vēnu varikozitāte. Jādokumentē čūlas, ja tādas ir. Pacientam ar tūsku būtu jāveic asins bioķīmiskā un urīna analīze, lai novērtētu nieru un aknu funkciju (skat. 4. tabulu). Pēc albumīna līmeņa asins serumā var spriest par pacienta uztura pilnvērtīgumu. Nosakot vairogdziedzera hormonus, var diagnosticēt hipotireoīdismu. Ar elektrokardiogrammas un krūškurvja rentgena palīdzību izvērtējamas kardiopulmonālas slimības.
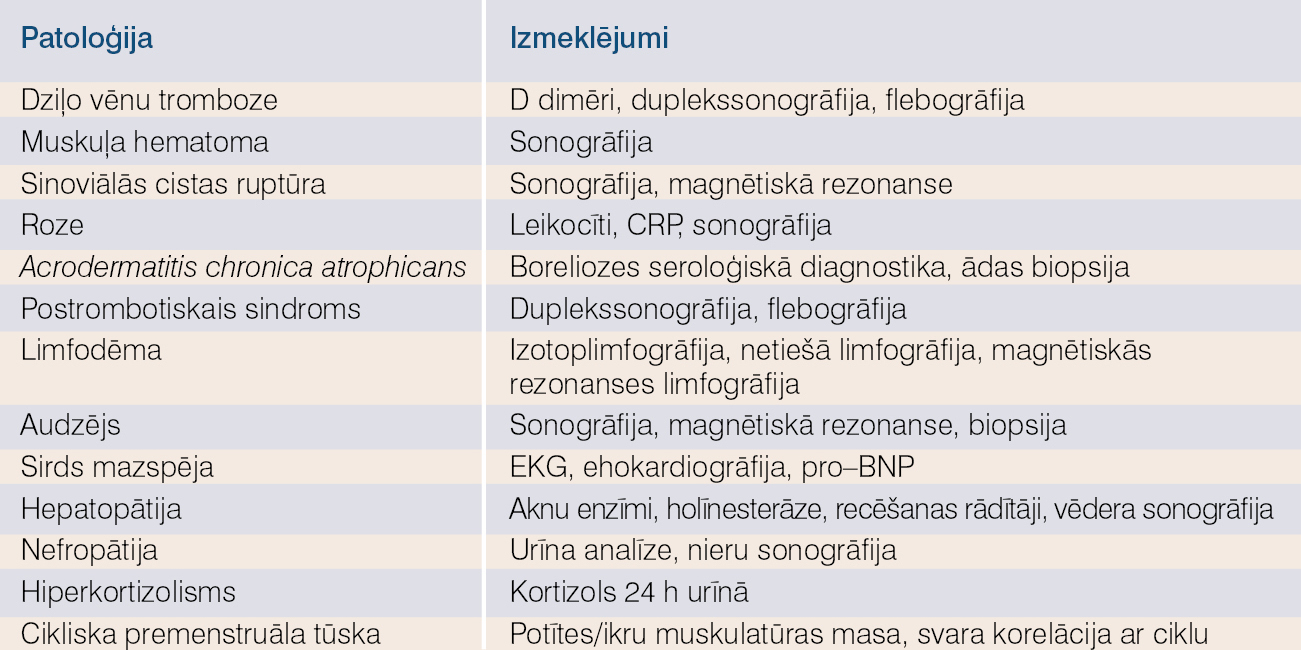

4. tabula
Izmeklēšanas metodes diagnozes precizēšanai
Dzīvesveids
HVM slimnieku dzīvesveidam jānodrošina apmierinoša venozā attece kājās. Svarīga nozīme ir staigāšanai. Tā ieteicama gan darbā, gan mājās. Arī papildu vingrinājumi (stāvēšana uz pirkstgaliem, kas mijas ar atpūtu uz papēžiem) uzlabo venozā sūkņa darbību. Šie vingrinājumi regulāri jāveic ilgstošas imobilizācijas gaitā (sēdošs darbs, ilgs ceļojums ar lidmašīnu vai auto). Venozo atteci jūtami uzlabo kāju atpūtināšana, tās paceļot. Slimniekiem ar venozu tūsku gultas kājgali ieteicams pacelt par 10-20 cm, kas parasti ir aptuveni 10° leņķī, vai lietot speciālu matraci. Tas atvieglos arī elastīgo vai kompresijas zeķu uzvilkšanu no rīta. Kāju pacelšana kontrindicēta pacientiem ar kāju artēriju okluzīvu slimību vai kardiopulmonālu nepietiekamību.
Sauļošanās bez fiziskas slodzes ir kaitīga un vazodilatācijas dēļ pasliktina venozo atteci.
Apavus ikdienas lietošanai ieteicams izvēlēties brīvus un ar 2-4 cm augstu papēdi. Tas uzlabos pēdas venozā sūkņa darbību. Pacientiem ar hronisku kāju išēmiju noteikti jāizvēlas mīksti apavi. Šiem pacientiem vismazākā ādas trauma var eskalēt slimības attīstību, radot kritisku kājas išēmiju.
Diēta
Lai mazinātu ekstracelulārā šķidruma tilpumu, pacientiem ar tūsku rekomendē samazināt sāls daudzumu uzturā. Bieži ar to vien nepietiek, ir nepieciešami diurētiķi.
Fiziskā slodze
Regulāra fiziskā slodze un mērenas slodzes sporta vingrinājumi palīdz nostiprināt ikru muskulatūru un veicina venozo atteci kājās. Taču slodze nedrīkst būt pārāk ilgstoša, jo pārlieka piepūle palielina asins pieplūdi un venozo caurteci. Tas tūsku var palielināt. Svarīgākie ir potītes un apakšstilba vingrinājumi. Dziļa elpošana palīdz uzlabot venozo atplūdi.
Ieteicamie fiziskās slodzes veidi ir staigāšana, kas jūtami uzlabo venozo atteci, mobilizē locītavas, stiprina un tonizē muskulatūru. Peldēšana (īpaši vēsā ūdenī) veicina vazokonstrikciju, mobilizē locītavas un muskulatūru. Ūdens ārējā kompresijas iedarbība un horizontālais stāvoklis uzlabo venozo atteci. Staigāšana ūdenī rada graduālu spiedienu kājām. To var darīt arī slimnieki, kas neprot peldēt.
Nav ieteicamas fiziskas aktivitātes uz cieta seguma, kas traumē kājas, kā arī tādi sporta veidi kā teniss, futbols, basketbols, volejbols u.c. bumbu spēles. Šajos gadījumos, lai novērstu HVM pasliktināšanos, vēlams lietot elastīgās vēnu zeķes.
Elastīgās saites un kompresijas zeķes
Pareizs elastīgais spiediens uz kāju palīdz cīnīties ar gandrīz visām akūtas vai hroniskas vēnu mazspējas vai limfātiskām tūskām. Svarīgi kompresiju sākt no rīta, kamēr cilvēks vēl nav sācis ikdienas aktivitātes. Tas palīdz mazināt tūsku, kas dienas laikā palielinās. Virspusējo vēnu tromboflebīta gadījumā kompresija mazina arī sāpes kustību laikā.
Kompresijas terapija nodrošina arī ārēju balstu. Elastīgās saites rada vieglu spiedienu uz audiem miera stāvoklī, neļaujot tiem izplesties un tos masējot, bet kompresija nodrošina spiedienu uz audiem gan miera stāvoklī, gan kustību laikā. Šīs abas īpašības tiek izmantotas atsevišķi vai kombinācijā, lai veidotu dažādas elastīgās saites un zeķes. Regulāri lietojot un mazgājot, elastīgās šķiedras sabrūk, tāpēc elastīgās kompresijas zeķes jāmaina 3-4 reizes gadā, bet saites vēl biežāk.
Elastīgās kompresijas zeķes nodrošina vieglu līdz ļoti spēcīgu kompresiju. Katram slimniekam tās jāpiemēro individuāli pēc slimības morfoloģijas un terapeitiskajām indikācijām. Svarīgi lietot speciālas elastīgās zeķes ar graduētu spiedienu: venozās plūsmas ātrums augšstilba vēnā palielinās vairākas reizes salīdzinājumā ar vienmērīga spiediena elastīgām zeķēm. Ordinējot elastīgās zeķes, jāņem vērā pacienta vēlme izpildīt ārsta rīkojumu: ja pacients atsakās regulāri valkāt augstas pakāpes kompresijas zeķes, labāk ordinēt pakāpi zemākas kompresijas zeķes. Dažkārt pirmajās dienās rodas diskomforts, taču pakāpeniski tas zūd un pacients pierod. Vienkāršāk lietot zeķes un zeķbikses, nevis bandāžu.
Relatīvas kontrindikācijas kompresijas terapijai ir nepareiza tās lietošana, dermatīts, eksudatīva ekzēma, akūta infekcija, artēriju slimība un izteikta perifēra neiropātija. Pacientiem ar išēmisku tūsku kompresijas terapija ir kontrindicēta. Tā vēl vairāk pasliktinās arteriālo asinsapgādi, var radīt neatgriezeniskus audu bojājumus kājā. Vieglu kompresiju var izmantot tūskai pēc arteriālas revaskularizācijas, kurai ir cita patoģenēze.
Medikamentoza terapija
Diurētiķi
Diurētiķi mazina gandrīz visu etioloģiju tūskas. Tomēr to izmantojums HVM un limfātiskās tūskas gadījumā ir īslaicīgs - parasti, lai mazinātu sākotnējo tūsku pirms kompresijas zeķu lietošanas sākuma. Išemiskas tūskas gadījumā diurētiķu lietošana var būt bīstama, dehidratējot pacientu, iespējamas bojāto artēriju trombozes.
Cilpas diurētiķi parasti ir visefektīvākie diurēzes veicinātāji. To pussabrukšanas periods ir īss (1,5-2 h furosemīdam, 3-4 h torasemīdam), tāpēc tie jālieto vairākas reizes dienā. Efektīvā cilpas diurētiķa deva katram pacientam ir individuāla. Pacientiem ar nieru mazspēju cilpas diurētiķu biopieejamība ir tāda pati kā pacientiem ar normālu nieru funkciju, var būt nepieciešama lielāka deva. Pacientiem, kam cilpas diurētiķi vieni paši nesniedz vēlamo efektu, iesaka terapijā pievienot tiazīdu grupas vai kāliju saudzējošos diurētiķus. Pacientiem ar nefrotisko sindromu organismā daudz uzkrājas nātrijs, tāpēc nepieciešamas lielākas cilpas diurētiķu devas, lai nātrija ekskrēcija būtu efektīva, nereti jāpievieno tiazīdu grupas diurētiķi. Pacientiem ar aknu cirozi bieži novēro sekundāru hiperaldosteronismu, šiem pacientiem pirmās izvēles medikaments ir spironolaktons. Sākuma deva ir 50 mg dienā; ilgā pussabrukšanas perioda dēļ tas jālieto tikai reizi dienā. Maksimālā deva ir 400 mg dienā. Terapijā var pievienot arī cilpas vai tiazīdu grupas diurētiķus. Neiesaka strauju diurēzes veicināšanu cirozes pacientiem, sevišķi tiem, kam nav perifēru tūsku un šķidrums uzkrājas ascīta veidā. Aktīva diurēzes veicināšana šiem pacientiem var izraisīt hepatorenālu sindromu vai šoku.
Flebotoniskie preparāti
Medikamentu izvēle jāpamato ar pierādījumiem no klīniskajiem pētījumiem. Ir pētītas dažādas venoaktīvas un venoneaktīvas vielas un izveidots medikamentu saraksts, par kuru efektivitāti pašreiz ir klīniski pierādījumi. Mikronizētas un attīrītas flavonoīdu frakcijas (diosmīni) mazina HVM radītu tūsku un smaguma sajūtu kājās. Okserutīns un Ca dobesilāts var mazināt venozo tūsku. Rutozīdi var atvieglot varikozo vēnu radītos klīniskos simptomus grūtniecības laikā.
Lokāla terapija
Ceļmallapu kompreses mazina traumas radītu tūsku, kaut arī tam nav zinātniska pamatojuma. Īslaicīgi HVM klīniskos simptomus palīdzēs mazināt dažādi geli. Tomēr tūskas mazināšanā tiem ir niecīga nozīme. Ieguvums varētu būt mazāks par iespēju iegūt ekzēmu pēc ilgstošas lietošanas.
Ķirurģiska ārstēšana
Pacientiem ar HVM un tūsku jāveic dupleksdoplerogrāfija un jānosaka atviļņa lokalizācija, pēc tam veicama operācija ar ķirurģiskām vai citām refluksu mazinošām metodēm, maksimāli mazinot atvilni virspusējās vēnās. Dziļo vēnu vārstuļu korekcijas kā refluksu mazinošas metodes rezultāti pasaulē nav labi. Tāpēc jautājums par dziļo vēnu vārstuļu transplantāciju pieņemams izņēmuma gadījumā jauniem pacientiem ar izteiktām klīniskām sūdzībām.
Limfātisko tūsku ķirurģiski ārstē, liekos audus rezecējot tikai tad, ja limfātiskie audi traucē dzīvībai svarīgām funkcijām. Lielo limfātisko vadu bojājumu gadījumos, ja izdodas lokalizēt obstrukcijas vietu, kas ir tūskas iemesls, iespējama limfātisko vadu rekonstrukcija.
Išēmiska rakstura tūsku var mazināt tikai tad, ja palielina arteriālo asinsapgādi ekstremitātē. Ja iespējams, pacientam jāveic arteriāla revaskularizācija, endarterektomijas procedūrā izveidojot venozos vai sintētiskā materiāla apvadus vai atjaunojot artēriju lūmenu ar modernām mazinvazīvām metodēm (angioplastija, stentēšana).