Klīniskā gadījuma demonstrācijas mērķi – diferenciāldiagnostikas grūtības pacientei ar neskaidras etioloģijas drudzi, retas slimības kombinācija ar ginekoloģisku infekciju uz IUS fona un multidisciplināras pieejas nozīmīgums retu slimību diagnostikā un pareizās terapijas taktikas izvēlē.
Klīniskā gadījuma demonstrācija
Paciente - 32 gadus veca sieviete, slimo no 2009. gada jūlija. Sākotnēji izmeklēta Latvijas Infektoloģijas centrā, tad pārvesta uz P. Stradiņa Klīniskās universitātes slimnīcas 9. nodaļu.
Anamnēze
Līdz 2009. gada jūlijam paciente ir praktiski vesela. 2003. gadā bijušas normālas dzemdības, 2004. gadā ievietota intrauterīnā spirāle. 2006. gadā veikta asins analīze pie ģimenes ārsta - viegla leikopēnija. Atkārtojot asins analīzes, asinsaina normāla.
No ģimenes anamnēzes zināms, ka pacientes māsai ir Hašimoto tireoidīts, hipotireoze. Pārējie ģimenē ir pilnīgi veseli. Mājdzīvnieku pacientei nav. Darbs nav saistīts ar kaitīgiem ārējās vides faktoriem (vienīgais - kondicionēts gaiss). Ceļojumu anamnēze: katru gadu slēpo Alpos, uz tropu valstīm nav braukusi.
Paciente saslimusi šā gada jūlijā - pati satausta nedaudz palielinātus kakla limfmezglus, kas ir nedaudz sāpīgi. Strauji paaugstinās ķermeņa temperatūra ar drebuļiem līdz 39°C. Paciente dodas pie ģimenes ārsta, kurš, sākotnēji domājot par vīrusa infekciju, nozīmē nesteroīdos pretiekaisuma līdzekļus (NSPL).
23. jūlijā tiek veiktas analīzes - leikocītu skaits 2,8 tūkstoši. Ap to laiku parādās lauzoša sajūta ķermenī un sāpes kaklā, kas ir pārsvarā pie rīšanas. Visu šo laiku paciente ārstēšanā saņem tikai NSPL. Galvenokārt tas ir paracetamols, no kura temperatūra īpaši nepazeminās.
27. jūlijā parādās sāpes un pietūkums plaukstu pamatnes locītavās, kā arī divas dienas ir sārti, saplūstoši izsitumi uz ķermeņa, kas pēc izskata atgādina nātreni. Ģimenes ārsts, domājot par alerģisku reakciju, nozīmē antihistamīna preparātus.
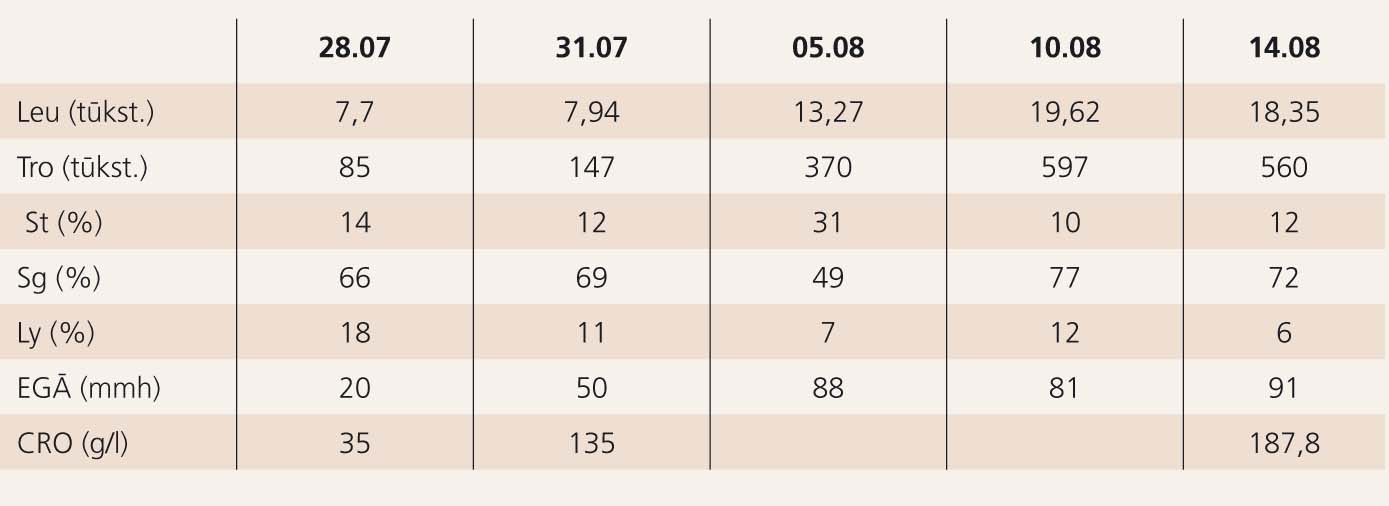

1. tabula
Asinsaina dinamikā LIC
Tā kā ģimenes ārstam diagnoze nav skaidra un saglabājas augsta ķermeņa temperatūra, paciente tiek stacionēta Latvijas Infektoloģijas centrā (LIC) tālākai izmeklēšanai.
Latvijas Infektoloģijas centrs
(2009. gada 27. jūlijs-18. augusts)
Pacientes sūdzības
Katru dienu gan līdz stacionēšanai, gan arī LIC pacientei ir paaugstināta ķermeņa temperatūra līdz 40°C ar drebuļiem. Dienas laikā novēro divus straujus temperatūras pacēlumus - no rīta un pēcpusdienā. Temperatūra diezgan strauji samazinās no i/m Sol. Diclophenac injekcijām, savukārt īpaši nereaģē uz paracetamola tabletēm.
Vēlāk stacionēšanas laikā paciente ārstēšanā saņem arī glikokortikoīdus no rīta, uz kā fona izzūd temperatūras "pīķis" pēcpusdienā, saglabājoties augstai temperatūrai no rīta, pirms medikamenta ieņemšanas. Vēl atzīmējams: drudzim mazinoties pēc injekcijām, pacientes pašsajūta ļoti strauji uzlabojas un brīžos starp paaugstinātu temperatūru paciente jūtas praktiski vesela.
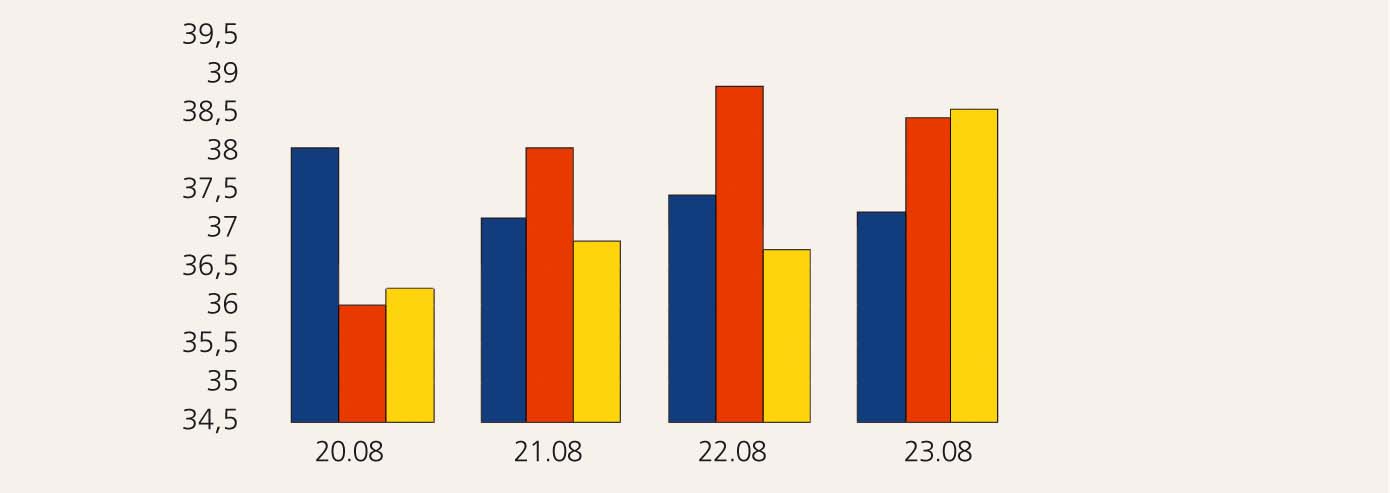

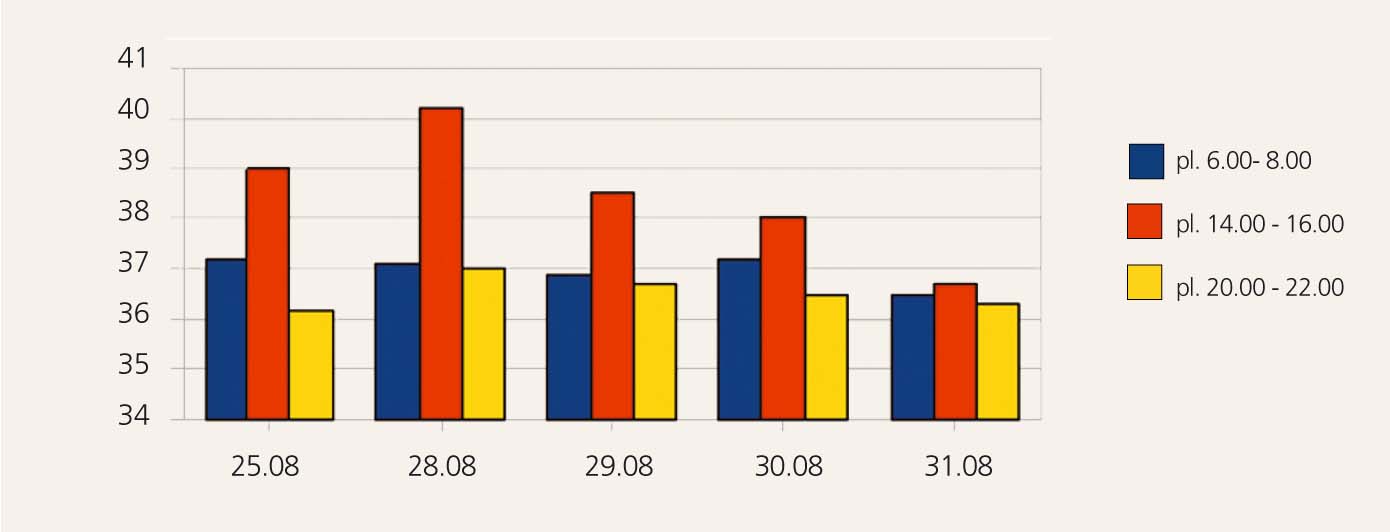
1. attēls
Temperatūras grafiks 1. nedēļā
Visu laiku persistē sāpes kaklā, galvenokārt pie rīšanas. Periodiski ir migrējošas artralģijas, kā arī sīko locītavu periodisks neliels pietūkums.
Izmeklējumi
Sākotnēji pacientei leikocītu skaits ir normāls (skat. 1. tab.), kas dinamikā pieaug. Tas visticamāk izskaidrojams ar glikokortikoīdiem, kas ārstēšanā pievienoti no 7. augusta. Ir ļoti izteikta novirze pa kreisi, paaugstināts EGĀ, izteikti paaugstināts C reaktīvais olbaltums (CRO). Hemoglobīna līmenis pacientei normas robežās.
Asins bioķīmija: viegli paaugstināts AlAT, AsAT, urīna analīze bez izmaiņām. Ņemot vērā, ka sākotnēji ir aizdomas par bakteriālu infekciju, atkārtoti tiek veikti asins un urīna uzsējumi, arī lumbālpunkcija, kas ir negatīvi. Reimatoīdais faktors, antistreptolizīna titrs, Av pret HIV, HBsAg, anti HCV, citomegalovīrusu IgM, IgG, Mycoplasma pneumoniae, Chlamydia pneumoniae - negatīvi.
Imunoloģiskās analīzes: tās tiek veiktas, domājot par sistēmas saistaudu saslimšanu; tās ir bez būtiskām novirzēm no normas (C3 1,99 g/l (N 0,9-1,8); C4 0,2 g/l; Anti Ds DNS a/v 28 U/ml (N
Ehokardiogramma un rentgenogramma plaušām: bez novirzes no normas.
Ultrasonogrāfijā konstatē, ka pacientei ir nedaudz palielināta liesa (16,7 x 4,3 cm), kas ir gluda, homogēna, peripankreātiski 1,5 cm limfmezgls, kakla kreisajā pusē subklavikulāri vairāki nelieli limfmezgli 0,7-1,3 cm diametrā. Padusēs palielinātus limfmezglus neredz. Citas izmaiņas vēdera dobumā nekonstatē.
Skeleta scintigrāfijā izteikta artrīta (reaktīva?) aina abu plecu, elkoņu, karpālo kaulu, metakarpofalangeālo, ceļu, abu gūžu locītavās, kā arī viegla sakroileīta aina.
Datortomogrāfija (DT) plaušām un vēdera dobumam: tā kā diagnoze joprojām nav skaidra un US konstatēta limfadenopātija, veic šo izmeklējumu. Konstatē nedaudz šķidrumu līdz 1,0 cm biezā slānī abās pleiras telpās, vairākus nedaudz palielinātus limfmezglus abās padusēs līdz 1,5 cm diametrā, nelielu tipisku cistu 2 cm kreisajā aknu daivā un nedaudz prāvāku liesu (maksimālais garums 12,5 cm). Mazajā iegurnī dzemdes dobumā IUS.
Trepānbiopsija: to veic, domājot par hematoloģisku patoloģiju. Slēdzienā jādomā par reakciju ar izteiktu mieloīdās rindas aktivāciju. Morfoloģisku datu par iespējamu audzēju vai specifisku infekciju nav.
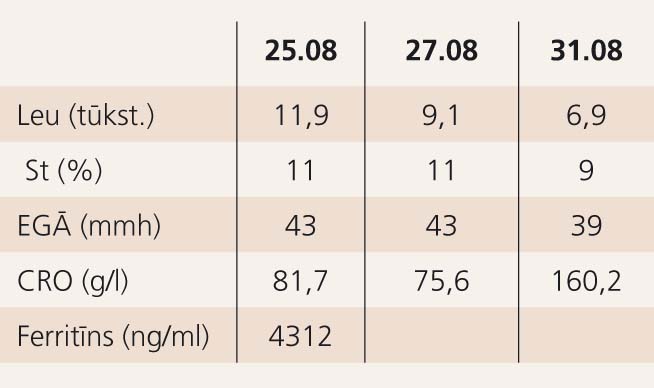

3. tabula
Laboratoriskie rādītāji – 2. nedēļa
Ginekologa konsultācija: ginekoloģisku patoloģiju noliedz un rekomendē intrauterīnās spirāles evakuāciju menstruāciju laikā.
Veicot papildu laboratoriskās analīzes, tiek noteikti arī vairogdziedzera hormoni un imunoloģiskie rādītāji, kas ir izmainīti (TSH 0,006 mIU/l ¯; fT4 28,03 pmol/l ; fT3 2,86 pmol/l ; a/v pret TSH receptoriem 10,34 U/l ; a/v pret TPO 1285 u/ml ). US vairogdziedzerim apraksta multiplus, hipodensus "traipus" 3-4 mm diametrā, kas lokalizēti priekšējās vairogdziedzera daļās, pastiprinātu vaskularizāciju.
Endokrinologa konsultācija: tiek izteiktas aizdomas par subakūtu tireoidītu un nozīmē ārstēšanu (Tab. Medroli, Tab. Thyrozol).
Terapija
- Ceftriaksons (31.07.-01.08.);
- oksacilīns 3gx4 i/v; gentamicīns (240mg 02.08.-03.08.);
- meronems 0,5x4 i/v (04.08.-13.08.);
- deksametazons 4mgx3 i/v (07.08.-10.08.);
- medrols 32mgx1 p/o (13.08.-18.08.);
- + parenterāla dezintoksikācija, NSPL, omeprazols, Concor.
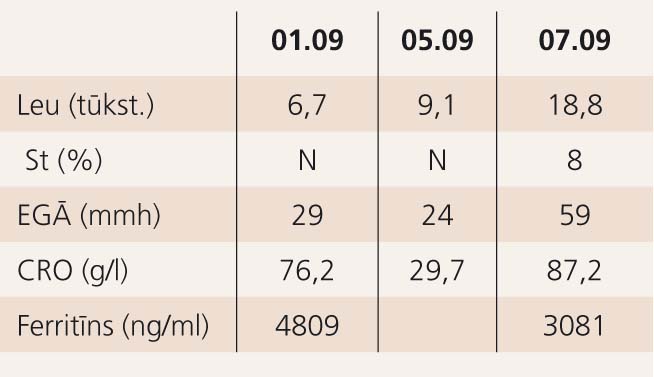

4. tabula
Laboratoriskie rādītāji – 3. nedēļa
Ņemot vērā, ka pacientei sāpes kaklā, izteikta tireotoksikozes aina, neskaidra diagnoze - paciente tiek pārvesta uz P. Stradiņa KUS 9. nodaļu tālākai izmeklēšanai.
P. Stradiņa KUS 9. nodaļa
(2009. gada 18. augusts-11. septembris)
Paciente tiek nosūtīta ar diagnozi: subakūts tireoidīts ? Akūts tireoidīts ? Tireotoksikoze.
Sūdzības, iestājoties nodaļā, kā iepriekš, bez būtiskām izmaiņām.

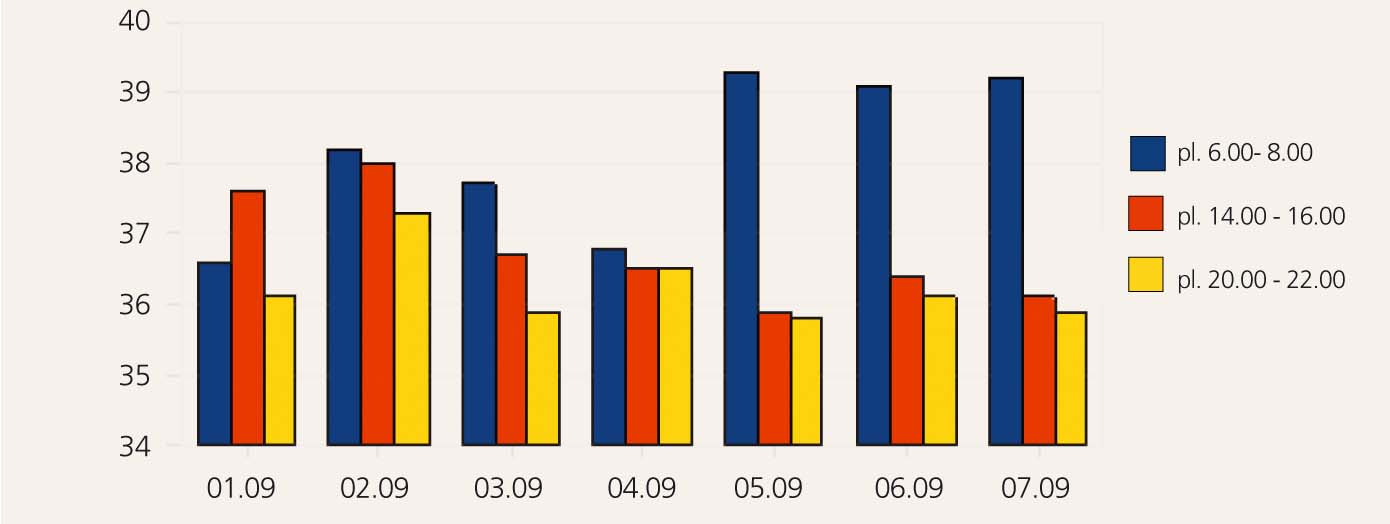
2. attēls
Temperatūras grafiks 2. nedēļā
Objektīvi
Pacienti izmeklējot, vienīgā atrade ir palpējami atsevišķi, ļoti sīki, mīksti, kustīgi limfmezgli uz kakla un ingvināli. Tie ir mazāki par 1 cm, nesāpīgi. Citas novirzes no normas nekonstatē. Vairogdziedzeris palpatori ir mīksts, nedaudz difūzi palielināts, nesāpīgs, līdz ar to subakūta tireoidīta iespējamība maz ticama.
Ņemot vērā, ka pacientei ir paaugstinātas TSH receptoru antivielas, mūsu darba diagnoze pēc pacientes pirmreizējas apskates:
- Greivsa slimība, difūza toksiska struma,
- neskaidras etioloģijas drudzis,
- intrauterīnā spirāle.

3. attēls
Temperatūras grafiks 3. nedēļā
Izmeklējumi pirmajā stacionēšanas dienā
- Pilna asinsaina- leu 26,5tūkst; stab 9%; ly 5%; EGĀ 37mm/h;
- urīna analīze, asins bioķīmija- norma;
- CRO 97,7mg/l;
- TSH 0,045mkIU/ml; fT4 2,66ng/dl; fT3- norma;
- av pret ds DNS 36U/ml.
Terapija, iestājoties stacionārā
- Tab. Medrol 32mgx1.
- Tab. Thyrozol 15mg.
- Tab. Concor 5mgx1.
- Caps. omeprasoli 20mgx1.
Aknu rādītāji, kas LIC sākotnēji bija paaugstināti, ir normas robežās. Ir izteikti paaugstināts CRO, saglabājas tireotoksikozes aina. AV pret dubultspirāļu DNS ir nedaudz virs normas.
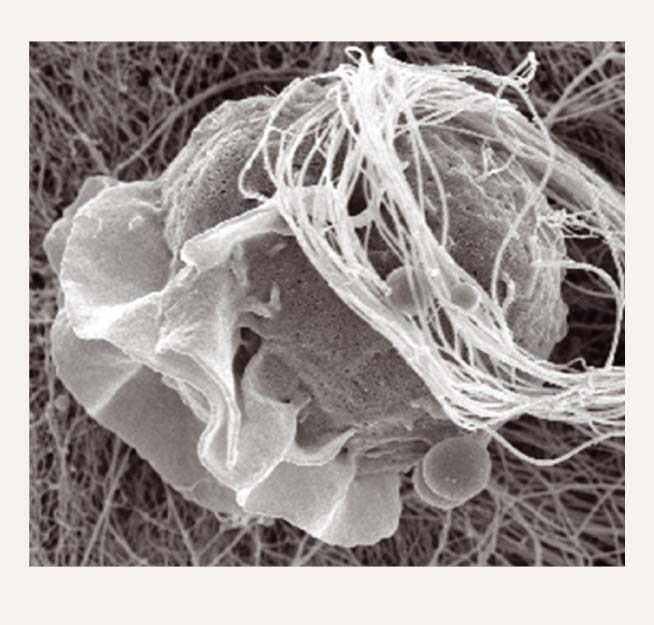

4. attēls
Langerhansa šūnas
Ņemot vērā, ka pacientei joprojām saglabājas sāpes kaklā pie rīšanas, pacienti konsultē otorinolaringologs, kas izmaiņas neatrod. Pacienti konsultē infektologs (prof. U. Dumpis) - nevar izslēgt bakteriālu infekciju (sepse?), tiek sniegtas tālākās izmeklēšanas un ārstēšanas rekomendācijas.
1. nedēļa
Pacientei 19. augustā tiek evakuēta intrauterīnā spirāle, veikta ginekoloģiskā US, kur nevar izslēgt iekaisuma procesu mazajā iegurnī. Ginekologs rekomendē ķirurģisku ārstēšanu (histerektomija). Uzsējums no dzemdes kakla - e. coli. Pēc intrauterīnās spirāles evakuācijas paciente atzīmē pašsajūtas uzlabošanos, nedaudz mazinās temperatūra.
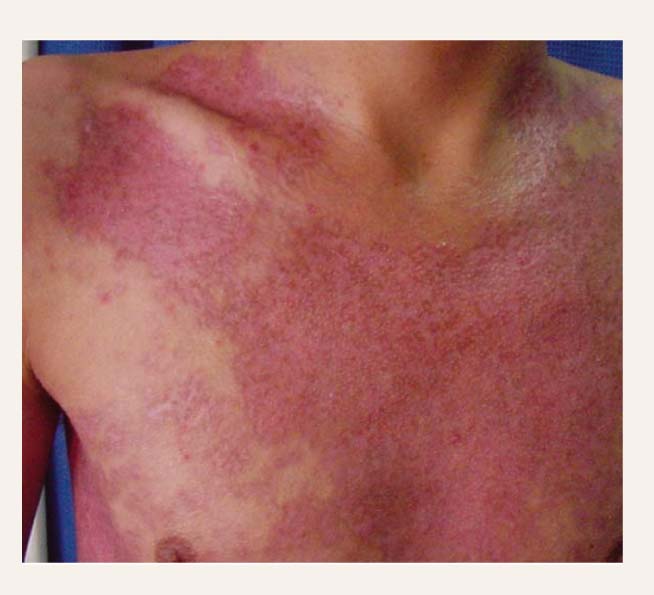

5. attēls
Langerhansa šūnu histiocitozes radītās ādas izmaiņas
Ņemot vērā iepriekš veiktās DT plaušām atradi (šķidrums pleiras telpā), pacientei atkārtoti veic DT plaušām: abu plaušu galotnēs šķiedrainas fibrozes elementi, daži nelieli blīvi perēklīši kreisās plaušas galotnē, vairākas plānsienainas bullas. Ir apikālās pleiras noslāņojumi. Neliels reziduāls aizkrūts dziedzeris. Pretraheāli limfmezgls - 0,8 cm. Mērķtiecīgi jautājot, radiologs uzsver, ka sīkās bullas ir absolūti nespecifiska atrade, bez īpašas klīniskas nozīmes. Atzīmējams, ka iepriekš veiktajā DT redzamais nelielais šķidruma daudzums pleiras telpās ir izzudis. Rentgenogramma deguna blakusdobumiem bez patoloģijas. Asins uzsējums - negatīvs.
20. augustā tiek sasaukts konsilijs: prof. V. Pīrāgs (endokrinologs), prof. U. Dumpis (infektologs), dr. M. Kokare (ginekoloģe), dr. G. Geldnere (interniste, hematoloģe). Darba diagnoze: hronisks endomiometrīts uz intrauterīnās spirāles fona. Sepse?
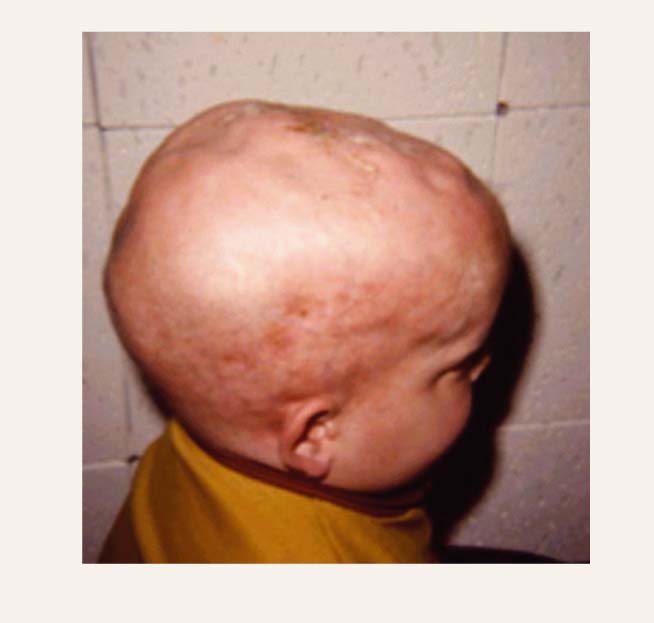

6. attēls
Galvaskausa kaulu izmaiņas pacientam ar Langerhansa šūnu histiocitozi
Konsilijs nolemj turpināt antibakteriālu terapiju, ņemot vērā pacientes vecumu un vēlmi plānot grūtniecību nākotnē. Stāvoklim neuzlabojoties (klīniski un laboratoriski), ginekologs tomēr rekomendē pacienti pārvest uz ginekoloģijas nodaļu ķirurģiskai ārstēšanai.
Terapija
- Sol. Tazocim 4,5x3 i/v.
- T. Fluconazoli 100mgx1.
- T. Doxaciclini 100mgx2.
- T. Thyrozol 15mgx1.
- Sol. Diclophenac 75mgx1.
- I/v dezintoksikācija, rehidratācija.
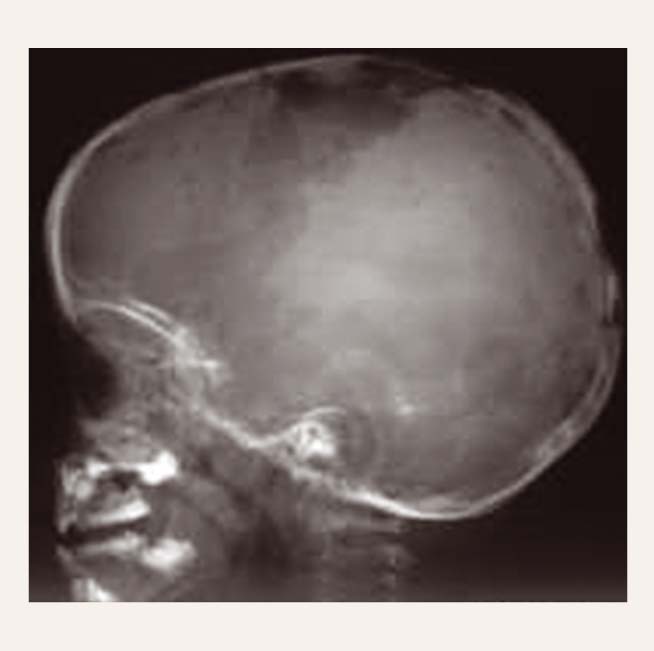

7. attēls
Galvaskausa kaulu izmaiņas pacientam ar Langerhansa šūnu histiocitozi
2. nedēļa
25. augustā tiek sasaukts konsilijs: prof. U. Dumpis, dr. M. Kokare, prof. V. Pīrāgs, dr. J. Arājs (reimatologs). Pēc diagnostiskajiem kritērijiem nevar pilnībā izslēgt Stilla slimību, bet, ņemot vērā aizdomas par smagu bakteriālu infekciju, terapiju ar glikokortikoīdiem neuzsāk. Tā kā nenovēro pacientes vispārējā stāvokļa pasliktināšanos, turpina līdzšinējo antibakteriālo terapiju.
Teorētisks "iestarpinājums" - Stilla slimība
Stilla slimības etioloģija nav zināma, ir dažādas teorijas gan par infekciozu izcelsmi (Yersinia enterocolitica? Mycoplasma pneumonia?), gan par ģenētisko faktoru nozīmi (HLA - B17, B18, B35?...). Tā ir ļoti reta slimība: incidence 0,16 uz 100 000, sievietes un vīrieši slimo vienlīdz bieži, biežāk sastopama vecumā no 36 līdz 46 gadiem.
Stilla slimības diagnosticēšanai izmanto Yamaguchi kritērijus.
- Lielie kritēriji:
- drudzis 39°C > vienu nedēļu (viens vai divi "pīķi" dienā, straujas svārstības);
- artralģijas vai artrīts > divas nedēļas;
- mākulozi vai mākulopāpulozi izsitumi drudža laikā (bieži sajauc ar medikamentozu alerģiju);
- leikocitoze 10 tūkstoši vai vairāk, ar 80% granulocītu.
- Mazie kritēriji:
- sāpes kaklā,
- limfadenopātija,
- hepatomegālija vai splenomegālija,
- AlAT, AsAT, LDH,
- neg. ANA, RF.
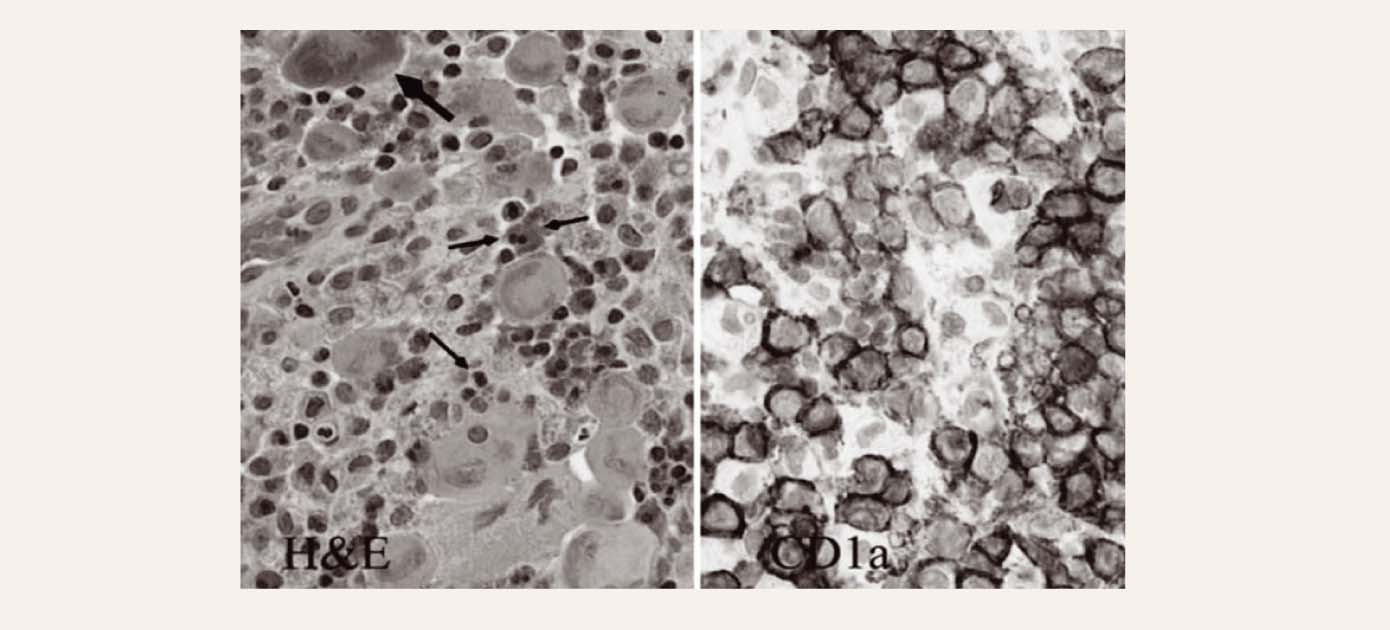

8. attēls
Langerhansa šūnu histiocitoze (H&E pa kreisi; imūnhistoķīmija pa labi – CD1a)
Šī slimība ir kā izslēgšanas diagnoze. Pirms tiek noteikta šī diagnoze, jābūt izslēgtai jebkurai infekcijai, malignitātei, citām reimatoloģiskām slimībām. Literatūrā vēl atzīmē, ka diezgan bieži var novērot izsvīdumu pleiras telpā (30-40%), var būt paaugstināts EGĀ, CRO.
Tipiski, ka 70% gadījumu pacientiem ir paaugstināts feritīna līmenis (ja ir izslēgta bakteriāla infekcija). Feritīna līmenis virs 3000 ir diezgan tipiska Stilla slimības pazīme.
Stilla slimības ārstēšanā izmanto NSPL lielās devās, pēc nepieciešamības kombinējot ar glikokortikoīdiem (prednizolons 0,5-1 mg/kg). Smagākos gadījumos tiek lietoti arī bioloģiskie medikamenti, TNF inhibitori, Anakinra, Rituximab, metotreksāts, ciklosporīns.
Klīniskais gadījums - turpinājums
28. augustā pacientei ir straujš temperatūras pacēlums - virs 40oC (skat. 1. attēlu); atkal tiek sasaukts konsilijs ar prof. U. Dumpi, dr. M. Kokari, dr. P. Aldiņu (infektologs).
Lai gan ir neliela pozitīva laboratorisko rādītāju dinamika, temperatūra pieaug līdz 40oC. Konsilija laikā tiek izvirzītas arī citas diferenciāldiagnozes. Limfoma? Tbc? Bakteriāls endokardīts? Tiek nozīmēti papildu izmeklējumi: DT vēdera dobumam, Rtg plaušām, EhoKG, MRI mazajam iegurnim un kakla limfmezgla biopsija. Tā tiek veikta 28. augustā, pēc ķirurga izvēles - ingvinālais limfmezgls.
P. Stradiņa KUS komandai rodas iespaids, ka limfadenopātija ir "mainīga". Sākotnēji LIC limfmezgli bija diezgan labi redzami radioloģiskajos izmeklējumos, iestājoties pie mums, tie praktiski nebija palpējami. Dinamikā (ap 25.-28. augustu) paciente novēroja, ka limfmezgli atkal nedaudz palielinājušies.
Tiek veikta arī terapijas korekcija.
Terapija
- Sol. Tazocim 4,5x3 i/v (līdz 27.augustam) un īslaicīga ievade 30.augustā, ko pārtrauc alerģiskas reakcijas dēļ.
- T. Fluconazoli 100 mgx1 (līdz 27.augustam).
- T. Doxaciclini 100mgx2 (līdz 27.augustam).
- Sol. Tygacil 50mgx2 (28.-29.augusts) ® alerģiska reakcija ®
- Sol. Medroli 250mgx1 i/v (30. augustā).
- T. Thyrozol 10mgx1.
- Sol. Diclophenac 75mgx1.
- I/v dezintoksikācija, rehidratācija.
Pēc infektologa rekomendācijām pacientei tiek atcelta iepriekšējā antibakteriālā terapija un pievienots Sol. Tygacil 50 mg 2x/d. (28. un 29. augustā). Pēc šā medikamenta saņemšanas pacientei pēkšņa izteikta alerģiska reakcija ar nātreni, sejas tūsku, tāpēc terapija tiek pārtraukta.
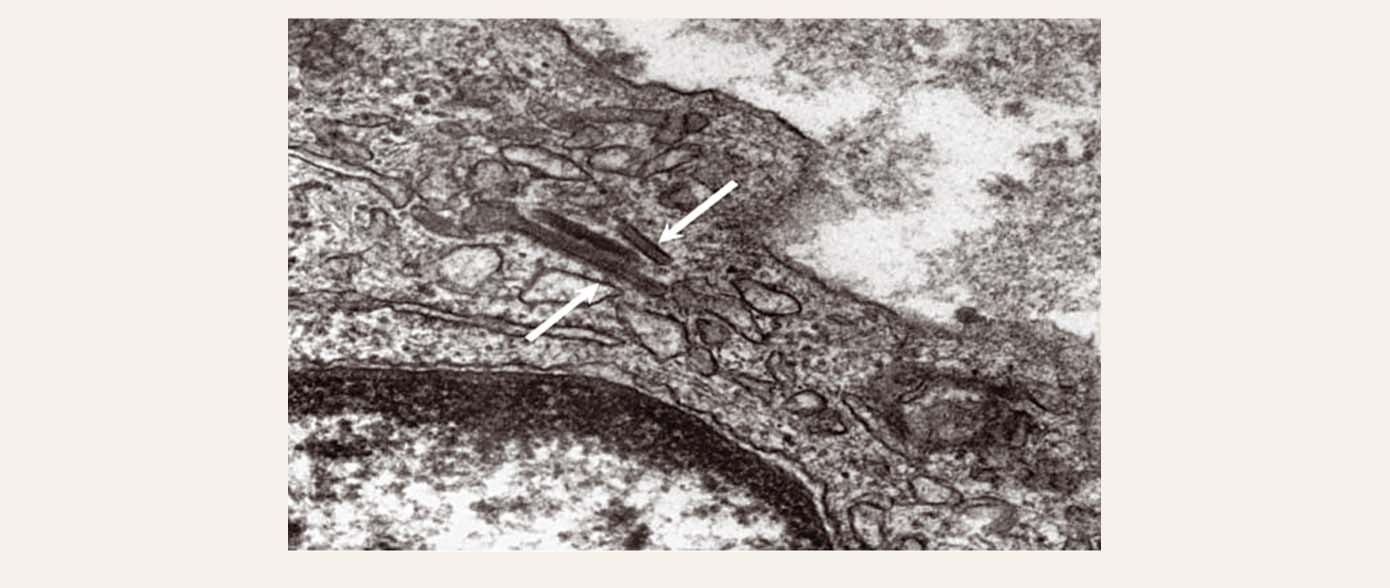

9. attēls
Langerhansa šūnu histiocitoze – transmisijas elektronmikroskopija – Birbeka granulas
Pacientei 30. augustā ievada Sol. Tazocim, ko viņa saņēmusi jau agrāk un bijusi laba panesamība, bet arī uz šo medikamentu ir alerģiska reakcija. Ņemot vērā, ka alerģiskā reakcija ir ļoti izteikta, dežūrterapeits nozīmē Sol. Medroli. Nākamajā dienā pēc medrola ievades pacientei ir normāla temperatūra (skat. 2. attēlu).
Pēc analīzēm redzams, ka dinamikā uz antibakteriālās terapijas fona leikocītu skaits mazinās, CRO saglabājas nemainīgi augsts, izteikts paaugstināts feritīna līmenis (skat. 3. tabulu).
Tiek veikti konsilija nozīmētie izmeklējumi:
- MRI mazajam iegurnim- norma;
- DT vēdera dobuma orgāniem- neliela cista kreisajā aknu daivā; atsevišķi paraaortāli limfmezgli līdz 1cm;
- Rtg plaušām- norma;
- EhoKG- norma;
- anti-HIV½+Agp24- neg.;
- hlamīdiju antigēns PĶR- neg.;
- atkārtoti asins uzsējumi- neg.;
- US vairogdziedzerim- hroniska tireoīdīta aina. Vairogdziedzera cor biopsija- norma.
- Limfmezglu patohistoloģiskā izmeklēšana: granulomatozu iekaisumu nekonstatē. Plānota imūnhistoķīmiska vizualizācija limfoīdo audu izvērtējumam.
3. nedēļa
1. septembrī tiek sasaukts reimatologu konsilijs: prof. D. Andersone, dr. V. Lavrentjevs, dr. I. Buliņa, prof. U. Dumpis (infektologs).
- Pilnībā nevar izslēgt seronegatīvu spondilartropātiju, Stilla slimību.
- Nozīmēti papildu izmeklējumi.
- Pašreizējā taktika nogaidoša, glikokortikoīdus pagaidām nerekomendē.
Jāatzīmē, ka laika posmā no 1. līdz 4. septembrim paciente nesaņem ne antibakteriālu terapiju, ne glikokortikoīdus un nenovēro laboratorisko rādītāju vai vispārējā stāvokļa pasliktināšanos.
3. septembrī atkal tiek sasaukts konsilijs: dr. G. Geldnere, prof. U. Dumpis, prof. V. Pīrāgs, prof. D. Andersone, dr. M. Kokare.
- Diagnoze joprojām neskaidra.
- Ginekoloģiska infekcija, kas prasītu ķirurģisku iejaukšanos, nav pārliecinoša.
- Limfmezglu biopsijas imūnhistoķīmijas rezultāts gaidāms 9. septembrī.
- Darba diagnoze: Stilla slimība.
- Nolemj sākt terapiju ar prednizolonu 40mg/d (no 4.septembra).
Reimatologs nozīmē papildu izmeklējumus.
- Rtg abām plaukstām- norma.
- Rtg mugurkaula kakla skriemeļiem- norma.
- US abām plaukstām- osteoartroze (iniciāli osteofīti); tendovaginīts (neliels izsvīums ap ekstenzoru muskuļu cīpslām).
- MRI sakroileālajām locītavām- niecīgas lokālas pārmaiņas lb sacrum laterālajā masā, nevar izslēgt sīku subhondrālu cistiņu.
Analīžu dinamika: novirze pa kreisi izzudusi. Saglabājas paaugstināts CRO, feritīns dinamikā nedaudz mazinās. Leikocītu skaita pieaugums saistāms ar GK terapiju (skat. 4. tabulu).
Temperatūras dinamika: jāatzīmē, ka pēc 4. septembra temperatūras līknes raksturs strauji mainās. Raksturīgi, ka paciente no rīta mostas ar augstu temperatūru 38-39°C, kas pēc prednizolona ieņemšanas dienas laikā (bez NSPL) pakāpeniski normalizējas (skat. 3. attēlu).
4. nedēļa
9. septembrī tiek saņemts limfmezgla imūnhistoķīmiskās izmeklēšanas rezultāts. Limfmezgla struktūra daļēji saglabāta; interfolikulāri un sīnusos plaši infiltrāti no vidēja izmēra šūnām ar irregulāriem, salocītiem kodoliem; fenotips LCA vāji +; CD 68 pārsvarā -; S 100 +; CD1a apmēram 10-15%; Ki67 vietām līdz 30%. Imūnhistoķīmija: LCA, CKAE1/3, bcl+, CD79a, CD68, CD34, CD5, CD47, CD15, Ki67, CD70, CD30, S100, CD1a, MPO.
Slēdziens: jādomā par Langerhansa šūnu histiocitozi (dr. S. Ņikuļšins).
Pēc hematologu vēlēšanās materiālu pārskata arī Austrumu slimnīcas patologs, kas diagnozi apstiprina.
Galīgā diagnoze
Langerhansa šūnu histiocitoze.
Hronisks endomiometrīts uz i/u kontracepcijas fona.
Greivsa slimība.
Difūza, toksiska struma.
Paciente tiek nosūtīta uz Valsts Hematoloģijas centru tālākai ārstēšanai.
Valsts Hematoloģijas centrs
(15.-21. septembris)
Pacientei tiek sākta ķīmijterapija (CHOP1). Plānoti seši ķīmijterapijas kursi ik pēc mēneša. Katrā reizē pirmajā terapijas dienā paciente saņems: i/ v ciklofosfāns 2,2 g x 1; doksorubicīns 70 mg x 1; vinkristīns 2 mg x 1; p/o prednizolons 150 mg; 4 dienas prednizolons 150 mg p/ o, pēc tam pakāpeniski mazinot devu. Leikopēnijas dēļ paciente terapijā saņēmusi arī Neulasta.
Analīzes dinamikā: Leu 24 tūkst. ® 3,3 tūkst.; ferritīns 144 ng/ml; CRO 72,2 ® 21,1 mg/l; tiešā Kumbsa reakcija poz. ® neg.
Pēc atkārtotiem ķīmijterapijas kursiem paciente jūtas ievērojami labāk. Temperatūra pakāpeniski normalizējusies. Paralēli paciente turpina arī ārstēt Greivsa slimību ar Tab. Thyrozol endokrinologa uzraudzībā.
Teorētiskā daļa
Langerhansa šūnu histiocitoze ir reti sastopama proliferatīva patoloģija, ko raksturo Langerhansa šūnu (skat. 4. attēlu) proliferācija dažādos orgānos. Slimības klīniskā aina atkarīga no šūnu proliferācijas lokalizācijas.
Incidence ir aptuveni 0,5-5,4 gadījumi uz vienu miljonu, vīrieši : sievietes = 1,5:1. Slimība sastopama jebkurā vecumā, visbiežāk tā ir bērniem viena līdz trīs gadu vecumā.
Klīniski var būt:
- unifokāla forma :
- "eozinofilā granuloma";
- lēni progresējoša Langerhansa šūnu proliferācija kaulos, plaušās vai ādā;
- multifokāla uni-sistēmiska forma:
- biežāk sastopama bērniem, to raksturo drudzis un kaulu bojājumi;
- 50% skarta hipofīze ar bezcukura diabēta attīstību;
- Hand-Schüller-Christian triāde - bezcukura diabēts, eksoftalms un lītiski kaulu bojājumi;
- mutifokāla multisistēmiska forma:
- sinonīms Letterer-Siwe disease;
- ātri progresējoša Langerhansa šūnu proliferācija daudzos audos, paras ti bērniem
Klīniskā aina
Klīniskā aina atkarīga no šūnu proliferācijas lokalizācijas. Atsevišķos gadījumos slimībai raksturīga nespecifiska iekaisuma reakcija ar drudzi, letarģiju un krišanos svarā. Bieži sastopama ir ādas forma ar mākuloeritematoziem, nodulāriem vai nodulopāpulāriem izsitumiem (skat. 5. attēlu). Var būt gļotādu bojājums, smaganu asiņošana, čūlas mutē un zobu izkrišana. Bieži histiocitozes pacientiem sastop hroniskas ausu infekcijas.
Kaulu bojājumus atrod 78% pacientu. Visbiežāk skartie kauli:
- galvaskauss- 49%,
- iegurņa kauls- 23%,
- augšstilbs- 17%,
- orbīta- 17%,
- ribas- 8%.
Klīnika var būt asimptomātiska, kad tikai rentgenoloģiski nejauši konstatē osteolītiskus perēkļus, līdz pat nopietnām simptomātiskām formām ar stiprām sāpēm, pietūkumu un patoloģiskiem lūzumiem (skat. 6. un 7. attēlu).
No endokrīnās sistēmas visbiežāk sastopams hipotalāma un hipofīzes bojājums, kas klīniski izpaužas ar bezcukura diabētu, aizkavētu pubertāti bērnu vecumā, augšanas hormona deficītu. Ļoti reti novērota Langerhansa šūnu proliferācija vairogdziedzera audos ar hipotireozes attīstību - literatūrā sastopami vien atsevišķi ziņojumi. Diezgan bieži skarta arī elpošanas sistēma - 20-40% gadījumu. Klīniski - klepus, elpas trūkums, pneimotorakss. Rentgenoloģiski raksturīgas difūzas cistiskas izmaiņas plaušās, var būt arī izsvīdums pleiras telpā un nodulāri infiltrāti plaušās.
Salīdzinoši retāk skarta gremošanas sistēma. Var būt asiņošana no kuņģa-zarnu trakta, caureja, vemšana, var būt nedaudz paaugstinātas aknu transamināzes, splenomegālija.
30% gadījumu novēro Langerhansa šūnu proliferāciju limfātiskajā sistēmā. Raksturīga limfadenopātija, retāk atrod izmaiņas aizkrūtes dziedzerī.
Pavisam retos gadījumos var būt CNS bojājums ar krampjiem, gaitas un līdzsvara traucējumiem.
Diagnostika
Ļoti variabla, jo viss atkarīgs no slimības lokalizācijas. Nozīmīga ir gan klīniskā aina, gan laboratoriskie un radioloģiskie izmeklējumi, tomēr pamatā diagnostika balstās morfoloģiskos izmeklējumos no bojātā orgāna.
Galvenais Langerhansa histiocitozes imūnhistoķīmiskais marķieris ir CD1a (skat. 8. attēlu). Noderīga metode ir transmisijas elektronmikroskopija, kurā histiocitozes gadījumā atrod Birbeka granulas ("tenisa raketes struktūra"), kas ir specifiska atrade šai slimībai (skat. 9. attēlu).
Ārstēšana
Nav vienotu vadlīniju Langerhansa histiocitozes ārstēšanai, jo tā ir reta patoloģija, ir dažādas lokalizācijas, dažādas smaguma pakāpes.
Bērnu vecumā 10-20% pacientu aprakstīta spontāna remisija. Šai patoloģijai nepieciešama multidisciplināra pieeja.
Ādas formām var lietot tikai lokālu terapiju ar glikokortikoīdiem, zemu devu staru terapiju.
Atsevišķos gadījumos izmanto arī ķirurģisku ārstēšanu (izolēti kaulu bojājumi). Nopietnākām slimības formām ar plašu izplatību pamata terapija ir glikokortikoīdi kombinācijā ar ķīmijterapiju.
Slimības prognoze atkarīga no procesa izplatības. Multifokālas slimības formas gadījumā 60% pacientu novēro slimības hronisku gaitu, 30% pacientu iestājas slimības remisija, mirstība - 10%.