Cirkumcīzija – vīriešu dzimumlocekļa priekšādiņas rezekcija jeb apgraizīšana – ir viena no biežāk veiktajām uroloģiskajām operācijām pasaulē. Tomēr cirkumcīzijas biežuma ziņā dažādās populācijās ir ievērojama atšķirība. Tās prevalence lielā mērā ir atkarīga no reliģiskiem, etniskiem, socioekonomiskiem un daudziem citiem faktoriem. ASV neonatālā cirkumcīzija sevišķi populāra bija pagājušā gadsimta piecdesmitajos gados, sasniedzot pat līdz 90% jaundzimušo zēnu. Šobrīd tā svārstās 65 un 82 procentu robežās. Savukārt Eiropas valstīs, Centrālamerikā un Dienvidamerikā, kā arī Āzijā cirkumcīziju izdara salīdzinoši retāk.
Vēsture [1; 2]
Par cirkumcīzijas izcelsmi dažādu vēsturnieku viedokļi atšķiras, taču pastāv uzskats, ka tās pirmsākumi ir meklējami Ēģiptē pirms aptuveni 15 000 gadu. 19. gadsimtā atklātās ēģiptiešu mūmijas un sienu zīmējumi arī norāda uz to, ka cirkumcīzija tikusi praktizēta jau vismaz 6 000 gadu pirms mūsu ēras. Taču citi autori uzskata, ka apgraizīšana ir attīstījusies netkarīgi vienlaicīgi dažādās kultūrās. Ir zināms, ka cirkumcīzija veikta Tuvajos Austrumos, dažādās Āfrikas ciltīs, musulmaņiem Indijā, Dienvidaustrumāzijā, kā arī Austrālijas aborigēniem. Āfrikas ciltīs apgraizīšana tiek veikta tūlīt pēc dzimšanas, Jūdaisma kultūrās astotajā dienā pēc dzimšanas, taču musulmaņiem to veic, stājoties laulībā. Arī mērķis, kādēļ tiek veikta cirkumcīzija, dažādās kultūrās ir atšķirīgs - kā ceremoniāla ziedošana Dievam, kā piederības zīme kādai kultūrai, kā arī tīri higiēniskiem mērķiem. Senajā Ēģiptē, piemēram, apgraizīšana tika veikta sagūstītajiem dumpiniekiem pirms viņu iesaistīšanas verdzībā. Secīgi arī viņu vīriešu kārtas pēcnācējiem veikta cirkumcīzija. Taču vēlāk šī apgraizīšanas procedūra tika pārņemta un ritualizēta. Savukārt dažās Āfrikas ciltīs apgraizīšana tiek veikta gan zēniem, gan meitenēm ar mērķi ziedot dieviem apmaiņā pret labu ražu un tamlīdzīgi. Šajā gadījumā meitenēm, atšķirībā no zēniem, tiek veikta mazo kaunuma lūpu un dažkārt arī klitora ekscīzija. Piemēram, Nikaragvā asinis no apgraizīšanas procedūras tika sajauktas ar kukurūzu un ēstas ceremonijas laikā.
Apgraizīšanai ritualizējoties un kļūstot par kādas kultūras neatņemamu sastāvdaļu, arī persona, kura veica šo procedūru, mainījās. Senajā Ēģiptē šo uzdevumu parasti veica priesteris ar īkšķa nagu, taču citās kultūrās tā varēja būt arī zēna māte. Vēlāk viduslaikos cirkumcīzijas procedūru sāka veikt speciāli tam sagatavoti vīrieši, kam bija nepieciešamās medicīniskās un reliģiskās zināšanas.
Pirmie raksti par cirkumcīziju medicīniskiem mērķiem parādījās ap 13. gadsimtu, kad apgraizīšana atzīmēta sakarā ar melno kārpu ārstēšanu, kas varētu būt domāta kāda no dzimumlocekļa patoloģijām. Plašāk medicīnā cirkumcīzija ienāca tikai 19. gadsimta otrajā pusē, kad tā laika grāmatās pirmo reizi sāk aprakstīt šo procedūru saistībā ar fimozi. Tolaik parādās arī detalizētāki cirkumcīzijas tehnikas apraksti. 19. gadsimta beigās un 20. gadsimta pašā sākumā fimozi sāka uzskatīt par iemeslu ļoti daudzām slimībām. Tika izstrādāts pat fimotisko slimību saraksts, kurā ietilpa impotence, neauglība, priapisms, pārlieku bieža masturbēšana, venēriskās slimības, kā arī epilepsija, nakts enurēze un pat homoseksuālisms. Un visu šo slimību ārstēšanai, protams, tika ieteikta cirkumcīzija.
Kādēļ veikt cirkumcīziju?
Iemeslus, kādēļ tiek veikta cirkumcīzija, nosacīti var iedalīt trīs grupās.
- Cirkumcīzija medicīnisku indikāciju dēļ.
- Cirkumcīzija kā profilaktisks pasākums.
- Cirkumcīzija reliģisku apsvērumu dēļ.
Cirkumcīzijas tehnika
Cirkumcīzija pieaugušajiem visbiežāk tiek veikta lokālajā anestēzijā, bloķējot dorsālos nervus un infiltrējot visriņķī virspusējos dzimumlocekļa slāņus pie tā pamatnes. Biežākā cirkumcīzijas metode ir priekšādiņas cirkulāra rezekcija. To veic, izdarot divus cirkulārus griezienus - iekšējo un ārējo. Iekšējo griezienu veic priekšādiņas atvilktā stāvoklī aptuveni vienu centimetru proksimāli no corona glandis, tieši pie saitītes pamatnes. Fimozes gadījumā var būt nepieciešams papildus garenisks iegriezums priekšādiņas dorsālajā virsmā, lai būtu iespējams to atvilkt. Ārējo griezienu izdara pēc priekšādiņas pārvilkšanas atpakaļ, nosedzot dzimumlocekļa galviņu. Šo griezienu var veikt, sekojot galviņas malas kontūrām līdz Beka fascijai un ventrālajā virsmā, izdarot V veida iegriezumu saitītes projekcijā, kurā tā vēlāk ieguļas. Ādas posmu starp abiem fragmentiem ekscidē un tā malas satuvina, uzliekot vispirms U veida šuvi saitītei un pēc tam atsevišķas ādas šuves cirkulāri ik pēc aptuveni četriem milimetriem. Veicot cirkumcīziju bērniem neilgi pēc dzimšanas, visbiežāk izmanto speciāli šim nolūkam izstrādātās vairākkārt vai vienreiz lietojamas skavas.
Cirkumcīzijas medicīniskās indikācijas [2; 3]
Fimoze
Fimozi raksturo nespēja atvilkt priekšādiņu pār dzimumlocekļa galviņu. Jaundzimušajiem un bērniem pirmsskolas vecumā tā ir normāla pazīme, jo priekšādiņa ar dzimumlocekļa galviņu ir cieši saistītas. Šādu stāvoli sauc par fizioloģisko fimozi, un tā nav uzskatāma par patoloģiju. Bērnam attīstoties, progresē arī epitēlijslāņa starp priekšādiņas iekšējo slāni un dzimumlocekļa galviņu keratinizācija un šis fizioloģiskais salipums izzūd.
Patoloģiskās jeb īstās fimozes etioloģija var būt dažāda. Tā var attīstīties sliktas dzimumlocekļa higiēnas rezultātā, hronisku postītu (dzimumlocekļa priekšādiņas iekaisumu) vai balanītu (dzimumlocekļa galviņas iekaisumu), to kombināciju (balanopostītu) rezultātā vai pēc atkārtotiem mēģinājumiem ar spēku atvilkt priekšādiņu, kas noved pie rētošanās procesa un fibrotiska gredzena izveidošanās pie priekšādiņas atveres, kā rezultātā to vairs nav iespējams pārvilkt pār dzimumlocekļa galviņu. Viens no fimozes iemesliem var būt arī balanopostitis xerotica obliterans, kam raksturīga smaga fimoze. Turklāt var būt iesaistīta arī uretras izeja, radot tās stenozi. Balanopostitis xerotica obliterans etioloģija pilnībā nav skaidra, taču pastāv cieša saistība starp dzimumlocekļa plakanšūnu vēzi un balanopostitis xerotica obliterans, kas ir uzskatāms par priekšvēža stāvokli.
Patoloģiskā jeb īstā fimoze ir galvenā indikācija cirkumcīzijai, sevišķi balanopostitis xerotica obliterans gadījumā.
Parafimoze
Parafimoze ir nespēja atbīdīt iepriekš atvilkto priekšādiņu. Ja šis stāvoklis laicīgi netiek likvidēts, var attīstīties dzimumlocekļa galviņas un priekšādiņas venozs sastrēgums un tūska, kas progresējot var radīt arteriālu oklūziju un pat nekrozi. Parasti ir iespējama manuāla priekšādiņas atbīdīšana, taču, ja tas nav iespējams, var būt nepieciešama dorsāla incīzija ar tai sekojošu cirkumcīziju, lai izslēgtu parafimozes atkārtošanos.
Akūts balanopostīts
Akūtu balanopostītu raksturo priekšādiņas eritēma, tūska un purulenti izdalījumi no priekšādiņas iekšējās lapiņas. Dažkārt priekšādiņas tūska apņem arī pārējo dzimumlocekļa ādu. Raksturīgas dizūriskas parādības. Balanopostīts biežāk sastopams bērnībā fizioloģiskās fimozes laikā, kad priekšādiņa ir pilnībā neatvelkama vai daļēji atvelkama. Biežākie izsaucēji ir E. coli un Proteus vulgaris. Atsevišķos gadījumos akūts balanopostīts tomēr var būt sastopams arī tad, ja priekšādiņa ir normāli atvelkama, biežāk tā notiek vecākiem pacientiem, un tā var būt kā viena no cukura diabēta izpausmēm. Tādēļ pacientiem ar šādām sūdzībām vecumā virs astoņiem gadiem vienmēr mērķtiecīgi būtu izslēdzama glikozūrija. Indikācijas cirkumcīzijai balanopostīta gadījumā tomēr ir relatīvas. Cirkumcīzija būtu apsverama tikai tādos gadījumos, ja šādas epizodes ir biežas un sevišķi smagas.
Priekšādiņas cistas
Bieži vien zēniem, pārsvarā jaunākiem par trīs gadiem, uz dzimumlocekļa vērojami asimptomātiski uztūkumi, kas bieži vien uztrauc vecākus. Taču vairumā gadījumu tās ir tikai smegmas kolekcijas starp priekšādiņas salipumiem, un vēlāk, priekšādiņas adhēzijām spontāni izzūdod, smegma atbrīvojas un speciāla ārstēšana nav nepieciešama. Taču dažkārt priekšādiņā vērojamas arī limfogēnas cistiņas, kas spontāni neizzūd. Tādos gadījumos ir nepieciešama ķirurģiska iejaukšanās - veidojumu enukleācija vai smagākos gadījumos - cirkumcīzija.
Dzimumlocekļa limfedēma
Dzimumlocekļa limfedēma ir sastopama samērā reti. Biežāk bērnu vecumā. Dažkārt tā skar tikai visu dzimumlocekļa ķermeņa ādu, dažkārt tikai distāli ekstremitātes, taču vienmēr ietver priekšādiņu. Process attīstās pēkšņi 24 stundu laikā. Sākotnējā akūtā fāzē vērojama iekaisuma eritēma, kā dēļ to var kļūdaini sajaukt ar akūtu balanopostītu. Nedēļu un mēnešu laikā iekaisuma pazīmes izzūd un iesaistītā āda kļūst krunkaina un cieta. Arī zemādas audos pietūkums mazinās, un tie kļūst cieti. Etioloģija dzimumlocekļa limfedēmai nav skaidra.
Dažkārt akūtajā fāzē, ja ir grūtības urinēt, var būt nepieciešama dorsāla incīzija. Taču citos gadījumos ārstēšana būtu atliekama vismaz uz sešiem mēnešiem - līdz noformējas hroniskā fāze. Tad būtu nepieciešama pieguļošo tūskaino audu un liekās pieguļošās ādas, ieskaitot priekšādiņu, ekscīzija.
Cirkumcīzija un seksuāli transmisīvo slimību profilakse
Uzskati par cirkumcīzijas lomu seksuāli transmisīvo slimību (STS) profilaksē ir atšķirīgi. Taču pētījumi ir pierādījuši, ka vīrieši, kam ir bijusi cirkumcīzija, tomēr relatīvi (pat divas līdz septiņas reizes) mazāk slimo ar ulceratīvajām seksuāli transmisīvajām slimībām, tādām kā sifilisu, ģenitālo herpes infekciju u. c. Mehānisms, kas izskaidro šo fenomenu, ir relatīvi zemas keratinizācijas pakāpes priekšādiņas iekšējais slānis neapgraizītajiem vīriešiem, kas paaugstina iespējamo mikrotraumatizācijas risku dzimumakta laikā, atļaujot patogēnajiem mikroorganismiem viegli penetrēt caur šīm mikroabrāzijām. Tomēr uretrīts (gonokoku un ne-gonokoku izraisīts) populācijās, kam bija veikta apgraizīšana, bija sastopams biežāk. [2; 4]
Līdzīgi kā STS gadījumā, arī par cirkumcīzijas lomu HIV profilaksē nav vienotas pārliecības. Tomēr, analizējot saslimstību ar HIV un asociāciju ar cirkumcīziju 118 jaunattīstības valstīs, rezultāti viennozīmīgi norādīja mazāku HIV prevalenci starp apgraizītiem vīriešiem valstīs ar pārsvarā heteroseksuālas HIV transmisijas ceļu, neatkarīgi no reliģiskās piederības. [2; 4; 5]
Lai gan cirkumcīzija kopumā samazina risku saslimt ar ulceratīvajām seksuāli transmisīvajām slimībām un iespējams arī ar HIV, tomēr tā nav uzskatāma par drošu metodi šo slimību profilaksei. Daudzkārt drošāka ir prezervatīvu lietošana un drošu seksuālo partneru izvēle.
Cilvēka papilomas vīrusa asociētās slimības
Dzemdes kakla vēzis
Pēdējā laikā Latvijā sevišķi ir aktualizēta dzemdes kakla vēža problēma sievietēm un iespēja pret to vakcinēties. Uzsverot vakcinācijas nozīmīgumu un dzemdes kakla vēža problēmas aktualitāti, tiek piemirsts par vīrieša lomu šīs slimības attīstībā. Dzemdes kakla vēža, līdzīgi kā daudzu citu lokalizāciju slimību, dzimumorgānu kārpu un dzimumlocekļa vēža izsaucējs ir cilvēka papilomas vīruss (Human Papillomavirus - CPV). Tas ir epiteliotrops DNS dubultspirāli saturošs vīruss, ko apņem olbaltumus saturošs kapsīds. Ir sastopami vairāk nekā simts tā tipu, un vismaz 40 no tiem ir seksuāli transmisīvi. Klīniski, atkarībā no slimībām, ko ierosina, tie ir iedalāmi trīs grupās: anoģenitālās un/vai gļotādas, ādas ne-ģenitālās un kārpveida epidermodisplāzijas ( tabula). Klīniski par sevišķi augsta riska CPV tipiem tiek uzskatīti CPV 16 un 18. Mazāka riska, tomēr klīniski ne mazāk nozīmīgi, ir CPV 6 un 11, kas izsauc galvenokārt kondilomu veidošanos un zemas pakāpes pirmsvēža bojājumus. [6]
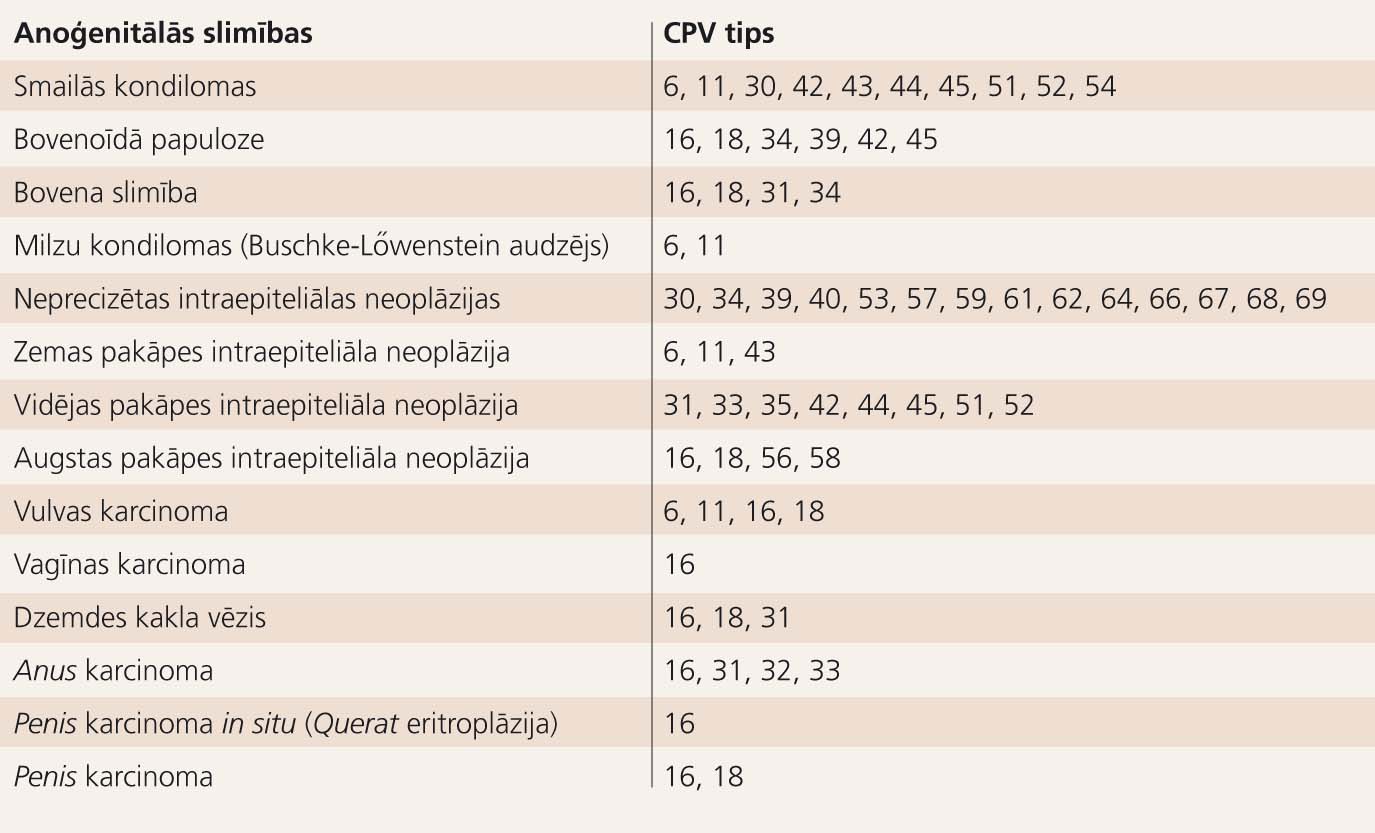

Tabula
Cilvēka papilomas vīruss un anoģenitālās slimības
CPV bojājumi veidojas, proliferējoties inficētajiem bazālajiem keratinocītiem. Tipiski inficēšanās notiek, saimnieka bazālajām šūnām saskaroties ar vīrusu dzimumakta laikā, ja ir bojāta epiteliālā barjera vai ir sīki ādas defekti. Augsta riska CPV tipu proteīni E6 un E7, inaktivējot saimnieka tumorsupresorproteīnus p53 un Rb, veicina neregulētu saimnieka šūnu proliferāciju un malignu transformāciju. Taču viena pati CPV infekcija ne vienmēr izsauc malignu inficēto audu transformāciju. Savarīgi ir dažādi kofaktori, tādi kā smēķēšana, imūnsupresija, ultravioletais starojums, grūtniecība, folātu deficīts u. c. [6; 7].
Kā jau minēts iepriekš, dzemdes kakla vēzi var uzskatīt par seksuāli transmisīvu slimību, ko ierosina galvenokārt CPV 16 un CPV 18 tipi. Analizējot N Engl J Med 2002. gadā publicēto pētījumu, kurā tika ietverti 1 913 pāri, rezultāti bija sekojoši: 166 no 847 (19,6%) neapgraizītiem vīriešiem un tikai 16 no 292 (5,5%) vīriešiem, kam bija veikta cirkumcīzija, tika konstatēta dzimumlocekļa CPV infekcija. Monogāmām sievietēm, kuru partneriem bija bijušas sešas un vairāk seksuālās partneres, taču kuri bija apgraizīti, bija arī mazāks risks saslimt ar dzemdes kakla vēzi, salīdzinot ar sievietēm, kuru partneri nebija apgraizīti [8].
CPV infekcija un dzimumorgānu kārpas
Dzimumorgānu kārpas parasti izsauc zemāka riska CPV 6 un CPV 11 tipi. Šiem tipiem ir augsta tendence veidot smailās kondilomas, taču tie reti izraisa dzimumorgānu vēzi. Dzimumorgānu kārpas pārsvarā ir seksuāli transmisīvas, kaut gan pastāv arī citi pārnešanas ceļi. Iespēja, ka slims cilvēks inficēs savu seksuālo partneri dzimumakta laikā, ir līdz 60%. Izšķir trīs anoģenitālo kārpu veidus: smailās kondilomas, kas ir ziedkāpostam līdzīgas ādas krāsā vai sarkanīgas kārpveida papulas; dzimumorgānu kārpas, kas manifestējas kā velvveidīgas, parasti miesas krāsas papulas; plakanās kārpas, kas ir kā papulas ar līdzenu virsmu un variē no rozīgi sarkanas krāsas līdz sarkanīgi brūnai. Šie ādas bojājumi parasti ir multifokāli. Biežākā primārās infekcijas lokalizācijas vieta neapgraizītiem vīriešiem ir zem priekšādiņas, taču tās var būt sastopamas arī uz dzimumlocekļa galviņas, saitītes, priekšādiņas, dzimumlocekļa ķermeņa un sēklinieka maisiņa. Iespējamas lokalizācijas ir arī uretras ieejā un intrauretrāli (10-28%).
Subklīniskos bojājumus iespējams noteikt, uzklājot 3-5% etiķskābi ģenitāliju rajonos uz laiku līdz piecām minūtēm. Tādā gadījumā CPV inficētie laukumi iekrāsosies baltā krāsā. Taču šī nav specifiska diagnostikas metode, jo tā uzrāda līdz pat 25% viltus pozitīvu rezultātu. [6; 9; 10]
CPV, premaligni un maligni dzimumorgānu audzēji
- Gigantiskās kondilomas (Buschke-Lőwenstein tumors): gigantiskās karcinomai līdzīgās kondilomas pirmo reizi aprakstīja Buške (Buschke) un Lūvenšteins (Lőwenstein) 1925. gadā. Šī tipa kondilomām ir raksturīga dziļa augšana, izsaucot apkārtējo audu lokālu destrukciju. Tumors var sasniegt piecu centimetru izmērus. Biežāk tas sastopams neapgraizītiem vīriešiem uz dzimumlocekļa galviņas un priekšādiņas, taču var ietvert arī cirksni, uretru un anālo kanālu. Šie bojājumi var izčūloties un veidot fistulas. Vairumā gadījumu šo procesu izsauc CPV 6 un CPV 11 infekcija. [6; 10]
- Bovenoīdā papuloze: slimību raksturo gludas, ādas krāsas, rozā vai bieži vien hiperpigmentētas papulas. Tā visbiežāk ir sastīta ar CPV 16, taču iespējami arī citi CPV tipi: 18, 31 u. c. Šī slimība biežāk sastopama jauniem, seksuāli aktīviem cilvēkiem. Bojājumi parasti skar dzimumlocekļa galviņu un priekšādiņu. Papulas parasti ir multiplas, un tām ir tendence saplūst, biežāk tās ir vairāk pigmentētas uz dzimumlocekļa ķermeņa un scrotum. Tipiski ir 2-10 mm lieli pelēcīgi balti vai brūngani bojājumi priekšādiņas iekšpusē. Šīs papulas ar laiku var palielināties vai arī samazināties un pat izzust. Taču bovenoīdai papulozei ir augsts neoplāzijas risks un ir novēroti tās transmisijas gadījumi invazīvā karcinomā [10].
- Keirā (Queyrat) eritroplāzija: slimību pirmo reizi aprakstīja Keirā 1911. gadā. Tā ir uzskatāma par karcinomu in situ, kas izpaužas kā asi norobežots, nedaudz pacelts eritematozs laukumiņš uz dzimumlocekļa galviņas vai priekšādiņas iekšpusē. Tie var būt solitāri (10-15 mm diametrā) vai multipli spilgti sarkani, spīdīgi bojājumi. To virsma ir gluda, zvīņaina vai klāta ar kārpām. Pacienti parasti sūdzas par niezi, sāpēm, asiņošanu un grūtībām atvilkt priekšādiņu. Queyrat eritroplāziju ierosina CPV 16. [6; 10]
- Bovena slimība - arī pieskaitāma plakanšūnu karcinomām in situ. Tā var izpausties jebkur uz ādas. Dzimumlocekļa galviņas Bovena slimība ir pieskaitāma Keirā eritroplāzijām, taču tā parasti ir sastopama uz dzimumlocekļa ķermeņa kā solitāri, asi norobežoti laukumi ar spilgtu eritēmu. Klīniskie varianti ietver arī slimības izpausmi kā ādas laukumus ar hiperkeratozi, izčūlošanos vai ar krevelīti klātus un piepaceltus miesas krāsas laukumus. Var būt iesaistīta arī āda ingvinālajos un suprapubikālajos rajonos. Slimību visbiežāk ierosina CPV 16, bet arī CPV 18, CPV 31, CPV 34 u.c. [6; 10]
- Dzimumlocekļa vēzis: dzimumlocekļa plakanšūnu karcinoma ir samērā reti sastopams audzējs, kas attīstītajās valstīs sastāda in situ) dzimumlocekļa vēzi ir augstāks vīriešiem, kam bērnības laikā nav veikta apgraizīšana, un aptuveni 35% no šiem dzimumlocekļa vēža pacientiem ir bijusi fimoze. Risku saslimt ar dzimumlocekļa vēzi ievērojami (4,5 reizes) palielina arī smēķēšana. Klīniskā dzimumlocekļa vēža izpausme var variēt no eritematoziem laukumiem ar indurāciju, līdz kārpveida eksofītiem veidojumiem, kas var saplūst neregulāras formas masās. Pieaugot tā izmēriem, iespējama virspusēja ulcerācija, nekroze, asiņošana. [6; 7; 10]
CPV un citu lokalizāciju uroloģiskie audzēji
- Urīnpūšļa vēzis: plakanšūnu urīnpūšļa vēža, kas sastāda 2% no urīnpūšļa vēža gadījumiem, etioloģijā visbiežāk kāda loma ir urīnpūšļa akmeņiem un ilgstošai infekcijai, savukārt 90% no urīnpūšļa vēža gadījumiem sastāda urīnpūšļa pārejas epitēlija karcinoma, kuras etioloģija pilnībā nav skaidra. Dati par CPV lomu urīnpūšļa vēža attīstībā ir ļoti pretrunīgi. Ir veikti pētījumi par CPV infekcijas un pārejas epitēlija karcinomas savstarpēju asociāciju. Vairumā pētījumu tomēr nav pierādīta etioloģiskā saikne starp CPV un urīnpūšļa vēzi. Kaut gan atsevišķu pētījumu rezultāti liecina par iespējamu urīnpūšļa pārejas epitēlija vēža saistību ar CPV infekciju (sevišķi CPV 18), nosakot CPV DNS ar polimerāzes ķēdes reakciju vēža paraugos. [11]
- Prostatas vēzis Latvijā vīriešiem ir otrs biežāk sastopamais audzēja veids un otrs biežākais nāves iemesls ļaundabīgo audzēju vidū (pirmajā vietā - plaušu vēzis). Līdzīgi kā urīnpūšļa vēža gadījumā, arī prostatas vēža etioloģija līdz galam nav skaidra. Liela nozīme, protams, ir pārmantojamībai, taču pastāv arī eksogēnie riska faktori, starp kuriem ir arī seksuāli transmisīvās slimības anamnēzē. Arī pētījumi par iespējamo CPV infekcijas lomu prostatas vēža attīstībā ir pretrunīgi. Kā vienu no iespējamiem prostatas vēža attīstības faktoriem daži autori atzīmē CPV 16 onkoproteīna E6 izraisīto p53 inaktivāciju. Turpretī citu pētījumu rezultāti CPV infekciju kā prostatas vēža etioloģisko faktoru apstrīd. [7; 11]
Cilvēka papilomas vīrusa profilakse un ārstēšana
Ir izstrādātas un pieejamas vakcīnas pret CPV. Šobrīd Latvijā pieejama ir tikai kvadrivalenta vakcīna, kura satur CPV 6, 11, 16 un 18 tipu L1 proteīnu, kas jāievada trīs devās (0., 2. un 6. mēnesī). Vakcināciju rekomendē zēniem un meitenēm 9-16 gadu vecumā un jaunām sievietēm līdz 26 gadu vecumam, pirms dzimumdzīves uzsākšanas. Pagaidām šī vakcīna ir salīdzinoši dārga, tādēļ ir pat piedāvājumi vakcinēties, izmantojot kredītu. Lai gan šobrīd vakcīnas indikācijas ir izteiktas dzemdes kakla displāzijas (CIN 2/3), dzemdes kakla karcinomas, izteiktu vulvas displastisku bojājumu (VIN 2/3) un ārējo dzimumorgānu smailo kondilomu profilaksei, ko izraisa CPV 6., 11., 16. un 18. tips, zēnu vakcinācija savukārt varētu pasargāt arī no attiecīgo CPV tipu izraisītajām uroloģiskajām slimībām. [14]
Uzskati par cirkumcīziju kā profilaktisku faktoru CPV infekcijai ir ļoti atšķirīgi. Daļa pētījumu apstiprina, ka cirkumcīzija zēniem samazina risku inficēties ar CPV [8; 9; 15], kaut gan vairums autoru tomēr uzskata, ka tam nav noteicošas lomas. [16] Jebkurā gadījumā tomēr augstāks infekcijas risks ir vīriešiem ar fimozi [15] un sliktu dzimumorgānu higiēnu.
Pētījumi ir pierādījuši, ka risks inficēties ar CPV infekciju ir tieši proporcionāls seksuālo partneru skaitam. Svarīga ir arī prezervatīvu lietošana, kas, lai gan palīdz izsargāties no citām seksuāli transmisīvām slimībām, pārliecinoši nepasargā no CPV infekcijas. CPV tiek pārnests ādas kontakta ceļā, un nav obligāti nepieciešams kontakts ar spermu vai vaginālajiem izdalījumiem. Taču regulāra un pareiza prezervatīvu lietošana tomēr nedaudz samazina inficēšanās risku ar CPV. [9]
CPV izraisīto ādas bojājumu ārstēšana ir atkarīga no kondilomu daudzuma, lokalizācijas, morfoloģijas un pacientu līdzestības. Izmantojot 25% podofilotoksīna šķīdumu, tas rūpīgi jāuzklāj uz bojātajiem rajoniem reizi nedēļā un pēc četrām stundām jānomazgā. Ir pieejams arī 0,5% podofilotoksīna šķīdums, ko drīkst uzklāt paši pacienti bez ārsta uzraudzības kursu veidā trīs dienas, kam seko četru dienu pārtraukums. Šāds cikls jāatkārto līdz pat četrām reizēm. Var pielietot arī 5% imikvimoda krēmu, kas uzziežams pirms naktsmiera un jānomazgā attiecīgi pēc sešām līdz desmit stundām. Ārstēšanās var ilgt līdz 12 nedēļām. [17]
Ļoti uzmanīgi ir pielietojama arī 80-90% trihloretiķskābe, kas ir uzklājama tieši uz kārpām, ļaujot tai nožūt.
Ja kondilomu ir daudz un tās ir lielas, var būt nepieciešamas radikālākas metodes, tādas kā krioterapija vai kondilomu ķirurģiska ekscīzija. Ja ir skarta dzimumlocekļa priekšādiņa, ir apsverama arī cirkumcīzija.